Когда у малыша пройдет младенческая желтуха?
Содержание:
- Пределы билирубина у новорожденных: что это, признаки
- Как лечат ГБН?
- Физиологическая желтуха новорожденных
- Почему врач направляет на биохимический анализ крови?
- Чем опасна желтуха
- Осложнения желтухи новорожденных
- Почему возникает желтуха?
- Причины синдрома
- 2.Для чего сдают анализ?
- Билирубин повышен: причины
- Что повышает холестерин?
- Прозрачность
- Тиреоглобулин – что это?
- Что такое билирубин?
- Гемоглобин
- Анализ крови на кальций – какой лучше сдавать?
- По каким показателям происходит расшифровка?
- Причины возникновения желтухи новорожденных
- Результаты
- Тиреоглобулин как онкомаркер
Пределы билирубина у новорожденных: что это, признаки
Предел билирубина у новорожденных – это критический уровень повышения желчного пигмента в крови. При его возрастании выше нормы возникает пожелтение кожи:
- от 80 мкмоль/л – у ребенка желтая шея и голова;
- от 150 мкмоль/л – желтуха спускается до пупочной зоны;
- от 180 мкмоль/л – желтушность охватывает все тело и ножки до коленей;
- от 200 мкмоль/л – желтизна распространяется на туловище, голову, конечности, но ладони и стопы светлые;
- от 300 мкмоль/л – полностью желтое тело.
Ребенок при повышении билирубина до 180-200 мкмоль/л чаще всего чувствует себя удовлетворительно, на высоте подъема возможно частое срыгивание, заторможенность и вялое сосание. Печень и селезенка не увеличиваются, окраска кала и мочи не изменяется.
Что происходит с пигментом
Желчный пигмент у новорожденного может быть почти в 10 раз выше, чем предельные показатели у взрослого. Это объясняется тем, что в крови циркулируют эритроциты с фетальным гемоглобином, то есть образованным еще в период внутриутробного развития. Они отличаются нестойкостью и ускоренно разрушаются в тканях печени и селезенки.
В печеночной ткани младенца недостаточно еще содержится ферментов для переработки билирубина, то есть переведения его из жирорастворимой формы в водорастворимую. Поэтому в крови циркулирует больше пигмента, чем в норме, он накапливается во всем организме, а заметно это по коже и склерах глаз.
Так как из гемоглобина образуется токсичный непрямой билирубин, то его возрастание до уровня 200 мкмоль/л или длительное повышение опасно организма, особенно головного мозга.
Причины изменений
Рост билирубина у новорожденного бывает по таким причинам:
- физиологическое (естественное) повышение из-за замены гемоглобина;
- наследственные нарушения обмена билирубина, чаще при синдроме Жильбера, при нем клетки печени не могут захватить и обезвредить пигмент;
- врожденный рост пигмента из-за низкой активности печеночного фермента при синдроме Криглера-Найяра;
- сниженная функция щитовидной железы, нехватка гормонов тормозит переработку и выведение пигмента;
- обменные нарушения у новорожденных, матери которых страдали в период беременности от сахарного диабета;
- дыхательная недостаточность плода, травма у новорожденного при родах (тормозят созревание ферментных систем);
- присутствие в молоке материнских гормонов (эстрогенов), которые замедляют обезвреживание билирубина.
Опасно ли состояние
Самое опасное последствие повышения билирубина – это его проникновение через барьер между кровью и головным мозгом. Так как непрямой пигмент жирорастворимый, то он обладает способностью переходить в места скопления нервных клеток (ядер).
На фото пример, новорожденного с повышенным билирубином
Если накопление в мозговой ткани билирубина держится долго, то за несколько дней происходит их необратимое разрушение. Симптомами превышения предельных показателей бывают:
- вялость и низкая активность новорожденного;
- слабая реакция на внешние раздражители;
- сонливость с периодическим возбуждением, беспокойством;
- монотонный крик;
- частые срыгивания и рвота;
- спазм мышц конечностей, судороги;
- выбухание большого родничка;
- подавление сосательного и хватательного рефлексов;
- плавающий взгляд;
- редкие сердечные сокращения.
Тяжелое течение характерно для резусного конфликта с кровью матери и наследственного заболевания Криглера-Найяра 1 типа, при нем билирубин может вырасти до 430 мкмоль/л. Ядерная желтуха приводит в дальнейшем к детскому церебральному параличу и умственной отсталости.
Как обследуют детей
Для постановки диагноза и отличия видов желтухи назначают анализы крови:
- на билирубин и его фракции (прямой, непрямой, общий);
- общий;
- на группу крови у ребенка и матери;
- с печеночными пробами;
- на гормоны щитовидной железы (при необходимости);
- на инфекции.
Для обследования желчевыводящих путей проводят УЗИ, томографию, если нужно, делают рентгенографию брюшной полости (при подозрении на непроходимость кишечника).
Как лечат ГБН?
В лечении используются два подхода — консервативный и оперативный. К первому относят фототерапию и инфузионную терапию с внутривенными иммуноглобулинами, ко второму — заменное переливание крови. Формы лечения в зависимости от степени тяжести определяют врачи.
Конечно, фототерапия самый эффективный и безопасный метод лечения. В его основе — лечебное воздействие ультрафиолетовых лучей с определенной длиной волны, проникающих через кожу малыша и помогающих образовываться нетоксичной водорастворимой форме билирубина, которая в последствии легко выводится из организма. Как следствие, уровень билирубина в крови ребёнка падает, и организм не страдает от его токсического воздействия.
После постановки диагноза фототерапия проводится «нон-стоп». При этом ребенок теряет много жидкости, и восполняют ее как раз за счет внутривенного введения, частого прикладывания к груди и восполнения питьем.
В качестве побочных эффектов от лечения могут наблюдаться мелкоточечная сыпь и окрашивание мочи, кала и кожи в бронзовый цвет, все это не требует специального лечения, и проходят через некоторое время.
Операция заменного переливания крови проводится при тяжёлых формах гемолитической болезни новорождённых, и выполняется в условиях реанимационного отделения.
Физиологическая желтуха новорожденных
Повышенный билирубин у новорожденных не является болезнью и, в большинстве случаев, проходит самостоятельно и не требует лечения. Это явление называется физиологической желтухой (желтушкой) новорожденных и связан с адаптацией детского организма к изменившимся условиям окружающей среды.
Дело в том, что, кровь детей первых дней жизни содержит так называемый фетальный гемоглобин (формирующийся в утробе матери), который существенно отличается по составу от гемоглобина взрослого человека и подлежит активной замене в течение первого месяца жизни.
В связи с тем, что при замене гемоглобина высвобождается значительное количество продуктов разрушения эритроцитов, а печень и желчевыводящая система младенца еще не функционирует в полной мере, примерно на 3 – 4 день жизни его кожа и слизистые оболочки могут окраситься в желтый цвет. Пугаться этого состояния не нужно – как только ферментная система ребенка полностью заработает, цвет кожи изменится на нежно – розовый, обычно это происходит к 7 – 8 дню жизни.
Несколько дольше и более выраженная может протекать желтуха при резус – конфликте (отрицательный резус у матери и положительный у младенца) или при наличии у роженицы первой группы крови, а у ребенка второй (реже третьей). При этом дети становятся излишне сонливыми и их требуется будить для кормлений.
Чтобы снизить токсичность воздействия высокого уровня билирубина и ускорить его выведение с калом и мочой, в современной медицине широко применяют метод светолечения (фототерапия). Младенца помещают под специальную лампу, закрывают повязкой глаза и освещают, по возможности, с обеих сторон. Как правило, после 4 – х суток фотолечения, симптомы желтухи полностью исчезают.
В более тяжелых случаях, при тяжелых формах желтухи, может потребоваться донорское переливание крови, позволяющее спасти нервную систему и жизнь ребенка от токсичного воздействия.
Почему врач направляет на биохимический анализ крови?
Подробное исследование биохимического состава крови обеспечивает высокую точность в отслеживании состояния организма. Поэтому оно используется не только при диагностике, но и при мониторинге процесса выздоровления для быстрой коррекции тактики лечения.
Наиболее показательными результаты исследования оказываются в обнаружении:
- проблем гепатобилиарного аппарата;
- почечной дисфункции;
- нарушений гормональной секреции;
- болезней сердца и кроветворения;
- заболеваний локомоторной системы;
- патологий пищеварения.
Польза биохимического анализа компонентов крови ценится при диагностировании разных типов анемий, инфекционных патологий, для обнаружения воспалений, аллергии, коагулопатий.
Чем опасна желтуха
Желтуха при онкологических заболеваниях свидетельствует о поздней стадии развития опухоли. В таких случаях возможности лечения существенно ограничены.
Сама по себе механическая желтуха представляет смертельную опасность. При поступлении желчи в кровь она насыщается билирубином.
В норме он выводится вместе с желчью в 12-перстную кишку и далее эвакуируется естественным образом через тонкий и толстый кишечник.
Когда поступление желчи в 12-перстную кишку нарушается, билирубин вместе с желчью попадает в кровь.
Это очень опасно, поскольку билирубин — токсичное вещество, по существу яд. Его максимальное содержание в крови не должно превышать 20 — 21 мкмоль/л. В случае механической желтухи его концентрация возрастает до сотен мкмоль/л.
Это приводит к тотальному отравлению организма, нарушению практически всех жизненно важных биохимических процессов и может за короткое время привести к смерти.
Поэтому первое, что должен сделать врач в случае механической желтухи — это любыми средствами снизить концентрацию билирубина в крови ниже критического уровня.
Осложнения желтухи новорожденных
Грозным осложнением патологической желтухи новорождённых является ядерная желтуха. К первым симптомам такой желтухи относятся:
- активность сосания снижена вплоть до полного исчезновения сосательного рефлекса;
- приступы апноэ (остановки дыхания);
- повышение температуры;
- вялость;
- развитие судорожного синдрома.
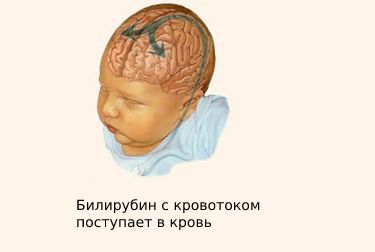
Ядерная желтуха возникает при поражении ствола головного мозга и мозжечка непрямым билирубином. Так как клетки мозга ребёнка очень чувствительны к его воздействию, жёлчный пигмент окрашивает серое вещество головного мозга, в том числе черепно-мозговых нервов.
Заболевание возникает при очень высокой концентрации билирубина в крови ребёнка. Жёлчный пигмент, проходя через гематоэнцефалический барьер, окрашивает скопления клеток серого вещества головного мозга, в том числе черепно-мозговых нервов.
У недоношенных новорождённых и детей, родившихся с низкой массой тела, порог чувствительности нервных клеток к билирубину снижен. По этой причине критический уровень для доношенных и недоношенных новорождённых различается:
- 170 мкмоль/л — для недоношенных новорождённых;
- 306 мкмоль/л — для доношенных.
Ядерная желтуха может привести к смерти ребёнка. У детей, перенёсших заболевание, часто остаётся энцефалопатия, нарушения зрения и слуха, умственная отсталость. Нередко развивается ДЦП.
Без своевременного лечения галактоземии у ребёнка развивается хронический гепатит и цирроз печени. Страдает нервно-психическое развитие и формируется выраженная умственная отсталость, приводящая к инвалидизации.
Без лечения к развитию хронического гепатита, а в дальнейшем и циррозу печени, приводят и другие заболевания, сопровождающиеся выраженной желтухой.
Почему возникает желтуха?
Клетки печени называются гепатоцитами. Одной стороной они соединяются с мельчайшими кровеносными сосудами, а другой — с желчными протоками.
Мелкие желчные протоки и кровеносные сосуды сливаются в более крупные и в конечном итоге образуют общий желчный проток (холедох) с одной стороны и печеночную вену с другой.
Желчь — это щелочное вещество желто-оливкового цвета, необходимое для переваривания жиров и усвоения жирорастворимых витаминов. Она вырабатывается клетками печени.
В норме желчь постоянно поступает в желчный пузырь и далее в 12-перстную кишку, где соединяется с панкреатическим соком — секретом поджелудочной железы. Вместе они переваривают жиры.
Сдавление холедоха приводит к тому, что желчь застаивается в желчном пузыре и печени.
Поскольку клетки печени соединены с кровеносной системой, желчь из них поступает в кровь. Развивается интоксикация, которая сопровождается пожелтением кожи и склер глаз. Это и есть желтуха.
Поскольку причиной поступления желчи в кровь служит механическое сдавление холедоха (или других протоков), желтуха называется механической.
Вв международной клинике Медика24 применяются самые эффективные методы быстрого лечения этого синдрома и нейтрализации его опасности.
Причины синдрома
Первичный рак печени — относительно редкое онкологическое заболевание. Намного чаще злокачественные опухоли возникают в этом органе как метастазы.
Печень активно снабжается кровью. Более того, она выполняет в организме роль депо крови. Здесь кровь накапливается и отсюда распределяется по мышцам во время физических нагрузок.
При онкологических заболеваниях в печень поступают раковые клетки, оторвавшиеся от своего очага и мигрирующие по кровеносным сосудам. Здесь они имеют возможность закрепиться и образовать вторичный очаг опухоли — метастаз.
Эта опухоль сдавливает внутрипеченочные протоки, препятствует эвакуации желчи и служит причиной ее накопления с развитием желтухи.
Метастатический рак печени чаще всего возникают при раке желудка, шейки матки, яичников, средостения, легкого, кишечника, простаты, а также при саркомах молочной железы.
Первичный и вторичный рак печени — не единственные причины сдавления желчных протоков. Механическая желтуха может возникнуть при опухоли холедоха, головки поджелудочной железы, 12-перстной кишки, желчного пузыря, фатерова соска.
При развитии неходжкинской лимфомы происходит увеличение лимфатических узлов у печеночных ворот, которые сдавливают желчные протоки и препятствуют оттоку желчи.
2.Для чего сдают анализ?
Анализ крови на билирубин может быть сделан для разных целей:
- Проверить работу печени и вовремя обнаружить такие заболевания, как гепатит или цирроз печени, а также оценить воздействие лекарств, которые могут привести к проблемам с печению;
- Обнаружить заблокированные желчные протоки. Такое происходит, например, из-за желчных камней, опухоли поджелудочной железы и других факторов;
- Выяснить причины, по которым идет процесс повышенного разрушения эритроцитов. Это может быть связано с гемолитической анемией или гемолитической болезнью новорожденных;
- Принять решение о методах лечения желтухи у новорожденных.
Билирубин повышен: причины
Если содержание билирубина в крови младенца повышено, у ребёнка появляются характерные признаки, главный из которых — желтизна кожи.
Такое состояние называется желтухой, которая может быть физиологической или патологической (в зависимости от причин, вызвавших повышение пигмента).
В некоторых случаях у ребёнка может наблюдаться пожелтение глазных склер — это тревожный признак, говорящий о необходимости немедленного обследования.
Вызывать физиологическую желтуху могут следующие факторы:
- отставание в физическом развитии, вызванное внутриутробными отклонениями;
- питание искусственными заменителями молока с момента рождения (например, если мама находится в реанимации);
- резус-конфликт мамы и ребёнка (происходит, когда у женщины отрицательный резус-фактор, а у малыша положительный);
- применение сильнодействующих препаратов во время беременности (особенно в первом и последнем триместре, а также во время родов);
- большая потеря веса у ребёнка в первые дни после рождения.
Патологическое повышение билирубина возникает при тяжелейших патологиях, например, циррозе печени, гепатите, атрезии (непроходимости) желчных протоков и т. д. Лечение патологической желтухи сводится к терапии основного заболевания, которая занимает много времени и тяжело переносится детьми грудного возраста.
В данном видео рассказывается много общих моментов о билирубине, чтобы родители могли понимать физиологическую желтуху у новорожденных.
Что повышает холестерин?
Повышение уровня холестерина может быть связано с различными факторами
Первое, на что стоит обратить внимание, — рацион. Если у человека наблюдается небольшое повышение уровня холестерина врачи обычно рекомендуют ему употреблять меньше пищи с высоким содержанием насыщенных жиров, однако способствовать повышению уровня холестерина могут и некоторые нарушения в работе организма
Например, хроническая почечная недостаточность или снижение функции щитовидной железы. У некоторых людей уровень холестерина может быть повышенным “от природы” и передаваться по наследству. Такая генетическая аномалия называется “семейной гиперхолестеринемией”.
Формируя свой рацион, нужно помнить, что холестерин содержится только в продуктах животного происхождения. Этот аргумент часто приводят в пользу растительного типа питания вегетарианцы. Однако это не означает, что если исключить животную пищу, то остальное питание может быть бесконтрольным. Жаренная на растительном масле пища и продукты с содержанием пальмового масла тоже способны оказать негативное влияние на липидный обмен.
Прозрачность
Также очень важный критерий в диагностике. В норме она должна быть прозрачной. Это свойство сохраняется в течение 1-ых нескольких часов после сбора анализа.
Причины помутнения мочи:
- включения эритроцитов при мочекаменной болезни, гломерулонефрите и цистите.
- большое количество лейкоцитов при воспалительных заболеваниях.
- наличие бактерий.
- высокое содержание белка в моче.
- повышенное содержание эпителиальных клеток.
- соли в моче в больших объемах.
Допускается незначительная мутность за счет клеток эпителия и небольшого количества слизи. Обычно моча имеет специфический нерезкий запах. Большинство людей его хорошо знает. При некоторых заболеваниях он также может изменяться. При инфекционных заболеваниях мочевого пузыря может появиться сильный запах аммиака, а то и гнили. При сахарном диабете моча имеет запах подгнивших яблок.
Тиреоглобулин – что это?
Это белок, который является предшественником гормонов щитовидной
железы в организме человека. Синтез гормонов щитовидной железы Т3 и Т4 в
человеческом теле происходит не сразу, а через этап образования
тиреоглобулина. Этот сложный белок состоит из остатков аминокислоты
тирозина и йода. Фактически, тиреоглобулин – это цепочка из уже
практически готовых молекул гормона тироксина (Т4), которую остается
только «разрезать» перед выделением гормона в кровь.
Белок хранится в просвете фолликулов щитовидной железы в качестве
своеобразного «запаса». Клетки железы образуют однослойные шаровидные
скопления, внутренний просвет которых заполнен вязким прозрачным гелем –
коллоидом, содержащим в себе большое количество тиреоглобулина. В
просвете фолликула он хранится до того момента, пока он не будет
востребован организмом – тогда его молекула захватывается тироцитами
(клетками щитовидной железы) и пропускается через них с разрезанием на
остатки по две молекулы тирозина и четыре атома йода в каждом остатке.
Подобный «нарезанный» тиреоглобулин представляет собой не что иное, как
готовую молекулу основного гормона щитовидной железы – тироксина,
которая и выделяется в кровь.
Что такое билирубин?
Желчный пигмент образуется из продуктов распада эритроцитов, участвует в обмене веществ и тесно связан с работой внутренних органов. В организме плода находится другой, фетальный красный пигмент крови. Когда малыш делает первый вдох, гемоглобин распадается и образует билирубин, поэтому у всех новорожденных этот коэффициент повышен, что считается нормой.
С большим количеством билирубина органы новорожденного иногда не способны справиться, в таком случае говорят о патологической желтухе. У малыша в желтый цвет сначала окрашивается лицо, шея, потом остальные участки тела. Такое состояние не беспокоит малыша, тяжелыми интоксикациями мозга грозит только очень высокое содержание билирубина.
Гемоглобин
Гемоглобин в нормальной моче отсутствует. Положительный результат теста отражает присутствие свободного гемоглобина или миоглобина в моче. Это результат внутрисосудистого, внутрипочечного, мочевого гемолиза эритроцитов с выходом гемоглобина, или повреждения и некроза мышц, сопровождающегося повышением уровня миоглобина в плазме.
Наличие миоглобина в моче:
повреждения мышц;тяжёлая физическая нагрузка, включая спортивные тренировки;инфаркт миокарда;прогрессирующие миопатии;рабдомиолиз.
Наличие гемоглобина в моче:
тяжёлая гемолитическая анемия;тяжёлые отравления, например, сульфаниламидами, фенолом, анилином. ядовитыми грибами;сепсис;ожоги.
Отличить гемоглобинурию от миоглобинурии достаточно сложно, иногда миоглобинурию принимают за гемоглобинурию.
Анализ крови на кальций – какой лучше сдавать?
Существует два основных вида анализов на кальций – анализ крови на ионизированный кальций и анализ крови на общий кальций. Общий кальций включает в себя «свободный», не связанный с белками ионизированный кальций + кальций, связанный с белками крови (прежде всего, с альбумином). Концентрация общего кальция крови может изменяться в том числе и из-за изменения содержания белка в крови. Вместе с тем, биологическое действие оказывает не общий кальций, а только та его часть, которая с белками не связана – эту часть называют ионизированным кальцием. Анализ крови на ионизированный кальций является более точным, чем анализ на общий кальций, но одновременно и более сложным
– не все лаборатории способны выполнить этот анализ, а если они его выполняют – не все делают это точно. Существует почти анекдотическая ситуация, когда одна из крупнейших лабораторных сетей Санкт-Петербурга «хронически», годами, выявляет пониженный ионизированный кальций крови почти у всех пациентов – и эту явную лабораторную ошибку годами в лаборатории исправлять не хотят. А ведь следствием подобной ошибки являются десятки тысяч ненужных дополнительных исследований, проводимых тем пациентам, кому «повезло» получить такой неверный анализ.
Существуют ситуации, когда кальций ионизированный повышен, а общий кальций находится в норме
– в этом случае больше «доверять» следует именно анализу на ионизированный кальций. Вместе с тем, в большинстве случаев повышенный кальций крови проявляется сразу в обоих анализах – повышен ионизированный кальций и одновременно повышен общий кальций.
Учитывая важность обеспечения максимальной точности анализа крови на кальций и высокой «цены» его неправильного определения, Северо-Западный центр эндокринологии проводит анализ крови на кальций с использованием оборудования российского представительства немецкой лабораторной сети LADR. Для проведения анализа на кальций используется автоматический биохимический анализатор Olympus AU-680 (Япония), обеспечивающий максимальную точность исследования и способный выполнять до 680 тестов в час
Ежедневные проверки анализатора, стабильно высокое качество его работы и соблюдение всеми сотрудниками центра стандартов взятия крови на кальций позволяют врачам Северо-Западного центра эндокринологии быть уверенными в качестве анализа крови на кальций, выполняемого лабораторией центра. Именно если в анализе крови, выполненном нашим центром, кальций высокий – значит, кальций действительно повышен.
|
Автоматический биохимический |
Анализатор Olympus AU-680 — |
По каким показателям происходит расшифровка?
Расшифровка общего анализа мочи предполагает описание мочи по следующим показателям:
- прозрачность;
- цвет;
- удельный вес и показатель кислотности.
Затем оценивается наличие в моче специфических веществ, таких как:
- белок;
- глюкоза;
- желчные пигменты;
- кетоновые тела;
- гемоглобин;
- неорганические вещества;
- клетки крови (лейкоциты, эритроциты и др.), а также клеток, встречающихся в мочеполовых путях (эпителий и его производные – цилиндры).
Назначается данная процедура в случае:
- вспомогательного изучения работы мочевыделительной системы (анализ мочи может назначаться и при патологиях, связанных с другими органами);
- наблюдения за развитием болезней и проверки качества их лечения;
- диагностики патологий мочевыделительной системы;
- профилактического осмотра.
С помощью анализа можно диагностировать разнообразные почечные заболевания, проблемы с предстательной железой, болезни мочевого пузыря, опухоли, пиелонефриты, а также целый ряд патологических состояний на ранних стадиях, когда клинические проявления как таковые – отсутствуют.
Причины возникновения желтухи новорожденных
Причиной возникновения младенческой желтухи обычно является функциональная незрелость печени — такая желтуха обычно не требует лечения и проходит самостоятельно к 3-4 месяцам жизни. Однако, в некоторых случаях желтуха может быть симптомом более серьезного заболевания, требующего активного лечения.
 Избыток билирубина в крови (гипербилирубинемия) является основной причиной желтухи новорожденных.
Избыток билирубина в крови (гипербилирубинемия) является основной причиной желтухи новорожденных.
Билирубин – пигмент желтого цвета, высвобождается в норме при разрушении эритроцитов (которое тоже происходит у детей в норме). Различают прямой (конъюгированный, связанный) и непрямой (неконъюгированный, свободный) билирубин. При распаде эритроцитов в кровь выделяется непрямой билирубин, который является жирорастворимым, поэтому он плохо растворяется в крови и плохо выводится с мочой и калом. Чрезмерные концентрации билирубина могут быть токсичны, поэтому организм избавляется от него. Для этого непрямой билирубин поступает в печень, где, при помощи печеночных ферментов, связывается с глюкуроновой кислотой и становится прямым билирубином. Прямой билирубин гораздо менее токсичен, водорастворим и легко выводится с мочой и калом.
Особенностью новорожденных детей является массивный распад эритроцитов в первую неделю жизни (это нормальный процесс) и незрелость печеночных ферментов. Повышенное высвобождение непрямого билирубина в сочетании с недостаточной активностью ферментов печени приводят к избытку непрямого билирубина в крови новорожденного ребенка, и поскольку это вещество является липофильным (плохо растворяется в воде и хорошо – в жирах) – оно поступает в подкожную жировую клетчатку, и прокрашивает кожные покровы в желтый цвет. Этот процесс начинается сразу после родов, но заметной желтуха становится в норме лишь к второму-третьему дню жизни (это называется физиологической желтухой новорожденных). Если желтуха появилась раньше, это может быть симптомом болезни.
Результаты
Результаты теста позволят определить уровень глюкозы, кетонов и белка в моче.
Глюкоза
Врач может предложить скорректировать лечение в зависимости от результатов.
Если в анализе мочи определяют глюкозу, врач обычно проводит анализ крови на глюкозу и уровень гликированного гемоглобина (HbA1c), чтобы определить, есть ли у человека диабет. В спорных случаях может потребоваться проведение теста на толерантность к глюкозе (GTT), чтобы выявить более ранние нарушения углеводного обмена и заняться профилактикой сахарного диабета.
Если у человека высокий уровень глюкозы в моче, это может быть связано с диабетом. Если это так, у них также будет высокий уровень глюкозы в крови (гипергликемия).
В краткосрочной перспективе неконтролируемый высокий уровень сахара в крови может привести к таким симптомам, как жажда, учащенное мочеиспускание и повышенный риск развития ДКА. В долгосрочной перспективе это может привести к развитию микро- и макрососудистых осложнений сахарного диабета — поражению почек, глаз, развитию сердечно-сосудистых заболеваний — инфаркт миокарда, инсульт.
Если у человека диагностирован диабет 1 типа, ему потребуется инсулин для контроля уровня сахара в крови. Диабет 1 типа обычно развивается в детстве или юности, но может произойти в любое время. Это может также появиться быстро, через несколько недель.
Диабет 2 типа обычно появляется в более позднем возрасте и развивается годами. Диагноз преддиабета позволит человеку внести изменения в образ жизни, которые могут замедлить или обратить вспять прогрессирование состояния.
ADA рекомендует проводить скрининг на диабет 2 типа в возрасте от 45 лет или ранее, если у человека есть факторы риска, такие как ожирение.
Кетоны
Человек с сахарным диабетом, который обнаруживает кетоны в своей моче, должен обратиться к врачу, чтобы предотвратить усугубление проблемы.
Если уровень кетонов высок, им может потребоваться лечение в больнице с использованием препаратов инсулина, введения электролитов и жидкости.
Некоторые низкоуглеводные диеты могут привести к расщеплению жира и образованию кетонов для топлива. Низкоуглеводная диета сама по себе не вызывает кетоацидоз и отличается от ДКА.
Тем не менее, человек с диабетом должен обсудить свой план питания с врачом и проконсультироваться о любых изменениях питания, которые он желает внести.
Белки
Белок в моче может быть признаком заболевания почек.
Человек с диабетом должен поговорить со своим врачом, если он заметит следующие симптомы:
- отек из-за задержки жидкости
- проблемы со сном
- низкий аппетит
- слабость
- сложность фокусировки
Люди с заболеванием почек часто не замечают никаких симптомов до более поздних стадий, когда почки перестают работать эффективно. Это может привести к серьезным осложнениям.
Врач может предложить регулярный скрининг белка в моче, поскольку это может помочь выявить проблемы с почками на ранних стадиях, в то время как еще есть время для принятия профилактических мер.
Люди имеют более высокий риск заболевания почек, если у них:
- определенные генетические факторы
- постоянный высокий уровень сахара в крови
- высокое кровяное давление
Решение проблемы высокого уровня глюкозы и артериального давления может снизить риск.
Тиреоглобулин как онкомаркер
В Северо-Западном центре эндокринологии анализ крови на тиреоглобулин
при первичном обследовании не назначается. Мы хорошо разбираемся в
болезнях щитовидной железы, и мы бережем свою репутацию, поэтому мы
стараемся экономить средства своих пациентов и не тратить их попусту.
Вместе с тем, если посмотреть на количество анализов на
тиреоглобулин, которое производит Северо-Западный центр эндокринологии
ежегодно, мы находимся сейчас в числе российских лидеров по количеству
таких анализов. Все дело в том, что наш центр является российским
лидером по лечению дифференцированного рака щитовидной железы –
папиллярного и фолликулярного. Ежегодно в центре проводится около
700-800 операций по поводу рака щитовидной железы, а под наблюдением
находится несколько десятков тысяч пациентов, прошедших лечение ранее. И
для всех этих людей тиреоглобулин – главный показатель. Все эти
пациенты сдают кровь на на анализ ежегодно или даже несколько чаще, и
каждый раз для них – это стресс, это ожидание – повышен тиреоглобулин
или нет? И вот в этой группе пациентов тиреоглобулин – это действительно
онкомаркер, поскольку щитовидная железа и опухоль уже были удалены
ранее, потом многим пациентам была проведена терапия радиоактивным йодом
для уничтожения даже самых маленьких остатков железы и опухолевой
ткани.
После успешного лечения дифференцированного рака щитовидной железы уровень тиреоглобулина крови не должен превышать 2 нг/мл (на фоне трехнедельной отмены приема тироксина), если терапия радиоактивным йодом ранее проводилась, и 5 нг/мл,
если терапия радиойодом не проводилась. Безусловно, чем ниже
тиреоглобулин, тем лучше, но уровень даже после удачного лечения опухоли
редко бывает совсем нулевым. Чувствительные анализаторы 3-го поколения,
используемые нашим центром, «засекают» даже самые незначительные
количества тиреоглобулина в крови, поэтому практически всегда его
уровнень в крови чуть выше нуля.