Билирубин. что такое, анализы и нормы билирубина
Содержание:
- Диагностика желтухи у новорожденных, нормативные показатели
- Паренхиматозные желтухи
- Какие бывают виды желтухи
- Определение болезни. Причины заболевания
- Причины и последствия отклонения показателей от нормы
- Анализ крови на билирубин
- Методы диагностики ОПН
- Показания для фототерапии
- Что такое фототерапия?
- Подготовка к анализу
- Осложнения желтухи новорожденных
- Опасна ли желтуха новорожденных?
- Профилактика
- Что такое билирубин?
- Как правильно проводить фототерапию дома
- Как сдавать анализ крови?
- Как проводится фототерапия?
- Билирубин и острая и хроническая печеночная недостаточность (гепатаргия)
- Достоинства и недостатки прибора
Диагностика желтухи у новорожденных, нормативные показатели
Первые несколько дней своей жизни младенцы проводят в роддоме и постоянно находятся под контролем врачей. Большинство серьезных патологий можно выявить уже в этот период, и незамедлительно начать лечение.
Пожелтение кожи становится первым тревожным симптомом для начала диагностики заболевания. При этом яркость или особенности оттенка малоинформативны для врача. Определить тяжесть желтухи и ее первопричину можно только с помощью лабораторных анализов. Они направлены на выявление количества непрямого билирубина в крови.
Существует два способа, как определяется желтуха у новорожденных. В первом случае производят забор венозной крови и передают ее в лабораторию для проведения анализа. Второй метод более щадящий — он не требует прокола и не доставляет каких-либо неприятных ощущений ребенку. Для это используют билитест или билирубинометр. Они действуют через кожу и дают точные результаты практически мгновенно.
Норма содержания билирубина — 20,5 микромоль/литр. Небольшое увеличение этого показателя допустимо и не говорит о серьезных нарушениях. Желтуху диагностируют только при двукратном увеличении показателя и более. Критический уровень отличается для доношенных и недоношенных детей. Для первых — 324 микромоль/литр, для вторых — 200-250 микромоль/литр.
Паренхиматозные желтухи
Причиной паренхиматозных (печеночных) желтух становятся заболевания печени. Поврежденные или разрушенные клетки печени не способны в полном объеме связывать билирубин с глюкуроновой кислотой, тем самым нейтрализуя его токсические свойства, и он поступает в кровь в большом количестве. В крови повышается уровень билирубина как связанного, так и не связанного (прямого и непрямого)
- Острые и хронические диффузные заболевания печени
- Первичный и метастатический рак печени
- Вторичные дистрофические поражения печени при различных заболеваниях внутренних органов и правожелудочковой сердечной недостаточности
- Холестатический гепатит
- Первичный билиарный цирроз печени
- Токсическое повреждение печени: четырёххлористым водородом, хлороформом, трихлорэтиленом, фторотаном, алкоголем
- Лекарственные отравления: парацетамолом, изониазидом, рифампицином
- Токсическое повреждение печени при отравлении мухомором (альфа-аманитин)
Какие бывают виды желтухи
У новорожденных обычно встречается физиологическая или транзиторная желтуха, которая появляется в результате адаптации организма к новым условиям. Транзиторная желтуха встречается в 60-70% случаев и часто не требует медицинского вмешательства. Патологическая желтуха гораздо опаснее и может повлечь серьезные нарушения в работе центральной нервной системы и мозга. Увеличение билирубина до критического уровня может повлечь смерть младенца.
Физиологическая желтуха новорожденных
Нормы билирубина для новорожденного составляют до 34 единиц на литр крови. На второй день показатели растут и могут достигать 150 мкмоль/литр. На третий день максимальный показатель составляет 250 мкмоль/литр. После третьего дня жизни у ребенка билирубин начинает постепенно снижаться. К месяцу он должен составлять 9-20,5 мкмоль/литр. Все показатели проверяются только при помощи анализа крови.
Помимо билирубина, врачи смотрят и на другие показатели крови, которые могут свидетельствовать о нарушениях в работе организма. В некоторых случаях первые признаки желтушки могут появиться только на 4-7 день, что обуславливается большой массой при рождении и хорошим аппетитом.
Одним из важных факторов успешного вывода связанного билирубина является регулярная дефекация и мочеиспускание. К факторам, которые вызывают транзиторную желтуху, можно отнести:
- Преждевременные или сложные роды;
- Наличие у матери хронических заболеваний, в числе которых диабет, болезни кроветворной системы;
- Резус-конфликт;
- Стимуляцию родовой деятельности;
- Экстренное родоразрешение путем кесарева сечения;
- Отсутствие грудного вскармливания;
- Аномалии в развитии органов и систем;
- Резкую потерю веса после рождения;
- Кислородное голодание ребенка.
Для детей, которые были рождены ранее 34 недели беременности, критические показатели билирубина вдвое ниже нормы, чем у доношенных детей. Первично обнаружить повышение билирубина можно при помощи специального прибора, который фотометрическим способом определяет концентрацию вещества в крови. При появлении подозрений врачи проводят более детальные исследования и берут кровь на анализ.
Патологическая желтуха
При патологической желтухе количественные показатели билирубина превышают норму и без применения медикаментов не снижаются. Новорожденный имеет насыщенный желтый цвет кожи и слизистых, который наиболее заметен на конечностях. Также у младенца изменяется цвет кала и мочи. Моча становится очень темной, а кал приобретает светло-желтый оттенок. Патологическая желтуха может возникнуть с 1 по 28 день жизни ребенка. Новорожденный обычно ведет себя сначала возбужденно и беспокойно, а потом вяло и большую часть времени спит. Билирубин у грудничка в норме растет постепенно, но при патологической желтухе отмечается резкое скачкообразное повышение показателей.
Главными причинами возникновения патологической желтухи считаются:
- Резус конфликт матери и ребенка;
- Преждевременные роды;
- Инфекционные заболевания, которые перенесла мать во время беременности;
- Стимуляция родов;
- Генетические нарушения;
- Наследственные болезни.
Определение болезни. Причины заболевания
Желтуха новорождённых — это окрашивание кожи, слизистых оболочек и белков глаз ребёнка в жёлтый цвет. Вызывается повышением в крови и накоплением в тканях билирубина — пигмента жёлчи, который образуется при распаде гемоглобина.

Желтуха новорождённых распространена в педиатрической практике. Она бывает как физиологической, так и патологической.
Физиологическая желтуха — наиболее частый вид желтухи новорождённых. Она возникает у здоровых детей в первые дни жизни. Поэтому её ещё называют «неонатальной желтухой». Она наблюдается почти у половины доношенных и до 80 % недоношенных новорождённых.
Обычно физиологическая желтуха проявляется на 2–3 день жизни ребёнка, пик её приходится на 4–5 день жизни. Желтуха становится заметной на белках глаз (склерах) при уровне билирубина 2–3 мг/дл (34–51 мкмоль/л) и на лице при уровне билирубина 4–5 мг/дл (68 – 86 мкмоль/л).
С ростом уровня билирубина желтуха распространяется от головы к ногам. Кожа в области пупка окрашивается при уровне билирубина 15 мг/дл (258 мкмоль/л), ноги — при 20 мг/дл (340 мкмоль/л). Это состояние обычно длится до одной-двух недель и не нарушает самочувствие ребёнка.
Причина физиологической желтухи заключается в ещё незрелой функции печени — именно там преобразуется билирубин. Этим объясняется более длительное течение желтухи у недоношенных детей.
Физиологическая желтуха не является заболеванием и не требует лечения. Состояние чаще встречается у мальчиков.
Как разновидность физиологической желтухи выделяют желтуху грудного молока. Иначе её называют гипербилирубинемией Ариаса и метаболической конъюгационной желтухой. Она возникает у новорождённых при кормлении грудным молоком.
Патологическая желтуха у новорождённых является признаком других заболеваний. К таким патологиям относятся:
- Гемолитическая болезнь новорождённых (ГБН) — возникает при несовместимости крови матери и плода по резус-фактору, группе крови и другим редким факторам.
- Внутриутробные инфекции — цитомегаловирусная инфекция, токсоплазмоз, листериоз и др.
- Сепсис новорождённых — бактериальное заражение крови.
- Атрезия и гипоплазия — отсутствие или недоразвитие желчевыводящих путей.
- Анемия Минковского — Шоффара — наследственное заболелевание, при котором диаметр эритроцитов увеличен, а красные кровяные тельца напоминают сферу вместо вытянутой овальной формы.
- Наследственные нарушения обмена билирубина — синдромы Жильбера, Криглера — Найяра, Дабина — Джонсона, Ротора.
- Галактоземия — достаточно редкое наследственное заболевание, при котором нарушен углеводный обмен.
- Врождённый гипотиреоз — дефицит гормонов щитовидной железы, при котором нарушается работа клеток печени и обмен билирубина.
Причины и последствия отклонения показателей от нормы
Билитест для новорожденных применяется независимо от того, присутствуют ли признаки болезни или нет. Аппарат необходим для постоянного контроля и отслеживания состояния ребенка первые несколько недель после его рождения.
Согласно статистическим данным патологическая форма желтухи развивается у 5-7% детей. Заболевание развивается на фоне распада фетального гемоглобина, провоцирующего токсическое поражение организма.
Возможные причины:
- Гемолитическая болезнь. Патология развивается на фоне несовместимости резус-фактора матери и ребенка.
- Наличие врожденных инфекционных заболеваний у ребенка. Вирусные агенты способствуют снижению связывающей способности билирубина, что приводит к развитию паренхиматозной формы желтухи.
- Преждевременные роды.
- Наличие у беременной сахарного диабета, в том числе развитие болезни на фоне беременности.
- Наследственные заболевания или врожденные аномалии. Патология развивается на фоне генетических отклонений, связанных с образованием и выработкой печеночных ферментов.
- Эндокринные заболевания у ребенка.
- Кровоизлиятельные процессы у новорожденного.
- Прием лекарственных препаратов во время беременности, использование антибиотиков у ребенка.
- Врожденные патологии желчевыводящих путей – дискинезия, обструкция.
- Тяжелые заболевания печени у новорожденного.
Несвоевременное лечение может вызывать различные осложнения и последствия, опасные для здоровья и жизни ребенка.
Последствия:
- задержка в развитии – физическая, психоэмоциональная;
- нарушения слуха, вплоть до полной его потери;
- судорожное состояние;
- паралич;
- токсическое поражение организма;
- ядерная форма желтухи – тяжелое нарушение, сопровождающееся поражением ЦНС.
В конечном итоге заболевание может привести к развитию детского церебрального паралича (ДЦП). При первых признаках заболевания необходимо обратиться к лечащему специалисту за дополнительной диагностикой и назначением лечения. Длительно сохраняющийся повышенный уровень билирубина требует незамедлительного лечения.
Анализ крови на билирубин
Исход лечения любого заболевания во многом зависит от точности поставленного диагноза. Довольно часто врачу приходится проводить дифференцированную диагностику, анализируя показатели лабораторных, инструментальных и аппаратных исследований, так как разные заболевания могут иметь сходную симптоматику.
В первую очередь доктор ориентируется на биохимический анализ крови в силу универсальности характеристик этого комплексного теста. Среди базовых показателей одним из важнейших считается содержание билирубина в крови, который дает оценку работе печени, поджелудочной железы и желчного пузыря. Особое значение показателя «билирубин» и его соотношение с другими характеристиками крови подтвердит любой медицинский форум с многочисленными вопросами по этой тематике.
Повышенный билирубин в крови — что это значит
Если в результатах анализа отмечено повышение билирубина в крови, это может означать наличие тяжелых заболеваний и патологических состояний:
- наследственная или вызванная другими заболеваниями ферментная недостаточность печени;
- цирроз печени и гепатиты;
- заболевания желчевыводящих путей и желчного пузыря;
- гемолитическая анемия;
- раковая опухоль или метастазы в печень из других органов;
- авитаминоз В12;
- травмы с множественными гематомами.
Исключение — младенческая физиологическая желтуха, которая возникает в связи с перестройкой организма новорожденного после внутриутробного развития. Во всех остальных случаях требуется определение точной причины высокого уровня билирубина.
Методы диагностики ОПН
Острая почечная дисфункция диагностируется без труда благодаря ярким симптомам олигоанурической стадии. Грамотный врач определяет ее уже при первичном осмотре пациента, а дополнительные исследования назначаются для уточнения тяжести нарушений здоровья.
При первичной диагностике врач обращает внимание на такие признаки:
- состояние водного баланса по степени упругости и гидратации кожного покрова и слизистых оболочек;
- наличие геморрагических или других высыпаний на коже;
- состояние нервной системы по степени сохранности рефлексов, уровню сознания, внешнему виду глазного дна;
- работу сердечно-сосудистой системы по данным измерения АД, подсчета пульса, перкуссии и аускультации сердца;
- состояние органов брюшной полости, в том числе возможность острой хирургической или акушерско-гинекологической (у женщин) патологии.
Недостаточность почечной функции подтверждают данными лабораторной диагностики. Основной метод — биохимический анализ крови с определением показателей общего белка, креатинина, мочевины, калия, натрия, кальция, фосфора. Для подбора правильного лечения может потребоваться расширенное обследование:
- общий анализ мочи (при наличии мочевыделения);
- биохимический анализ мочи;
- общий анализ крови;
- показатели свертывающей системы крови;
- иммунологические тесты на уровень комплемента, ревматоидного фактора, антинуклеарных антител — если почечная недостаточность предположительно вызвана нефрологическим заболеванием;
- УЗИ почек, мочеточников и мочевого пузыря;
- КТ забрюшинного пространства и органов малого таза.
Для упрощения диагностики организация KDIGO в 2012 году предложила использовать 3 основных симптома:
- увеличение уровня креатинина в сыворотке крови на о,3 мг/до и более за 48 часов;
- повышение креатинина в крови более чем в 1,5 раза от исходного уровня за последние 7 дней;
- показатель диуреза менее 0,5 мл/кг/час в течении 6 и более часов.
Показания для фототерапии
Непрямая гипербилирубинемия новорожденных (в том числе при незрелости ферментов печени, конъюгационной гипербилирубинемии, гемолитической болезни новорожденных, резус-конфликтах).
Противопоказания для фототерапии:
- наличие диагноза «Порфирия» в семейном анамнезе или у ребенка
- при значительном повышении концентрации прямого билирубина
- использование фотосенсибилизирующих медикаментов.
Рекомендованная схема фототерапии:
В последние годы доказана одинаковая эффективность непрерывной и прерывистой схем фототерапии, при этом:
- максимальный перерыв между сеансами фототерапии, составляет не более 2–4 ч;
- сеансы фототерапии должны повторяться регулярно;
- оптимальной схемой фототерапии для большинства новорожденных детей с конъюгационной гипербилирубинемией является последовательное чередование сеансов фототерапии с перерывами на кормление;
Что такое фототерапия?
Фототерапию относят к одной из процедур физиотерапии, которая основана на лечебном воздействии ультрафиолетового спектра солнечного света с длинной волны в диапазоне от 400 до 550 нм на организм человека. Световая волна нужной длины трансформирует лишний билирубин в изомер. Организм новорожденного способен без труда естественным образом (моча и кал) выводить полученный изомер, в результате чего уровень билирубина в его крови снижается и в целом организм получает защиту от негативного токсического воздействия.
На сегодняшний день, среди множества систем фототерапии, лампа фототерапии Photo-Therapy 4000 для новорождённых выделяется рядом преимуществ:
- Новый подход к фототерапии. Благодаря высокой надежности и низкой стоимости аппарат Photo-Therapy 4000 рекомендуется как высокоэффективное решение для лечения гипербилирубинемии у новорожденных.
- Экономная и эффективная фототерапия. Синяя часть спектра, с пиком поглощения 460 нм, особенно эффективна для превращения билирубина. Синие флуоресцентные лампы Drager излучают свет именно в этом диапазоне спектра и поэтому идеально подходят для такой терапии.
- Сбалансированная терапия для борьбы с гипербилирубинемией. PT4000 обеспечивает высокую интенсивность излучения света с наиболее эффективной длиной волны и охватывает большую площадь вокруг детской кроватки.
- Компактные размеры. Малый вес, бесшумность и компактность делают это устройство идеальным для детских палат, палат интенсивной терапии новорожденных и педиатрических отделений.
- В аппарате Photo-Therapy 4000 используются 2 лампы белого света (для освещения) и 4 лампы фототерапии синего света. Оба вида ламп могут включаться независимо друг от друга. Мощность излучения на расстоянии 30 см составляет 43 мкВт/см2/нм. Лампа снабжена жидкокристаллическим дисплеем — счетчиком времени, отображающим общее время работы устройства, что позволяет отслеживать ресурс ламп фототерапии (синего света) для их своевременной замены. Производитель рекомендует менять эти лампы через 1000 часов использования.
- Лампа для фототерапии может использоваться на мобильном стенде, или может быть помещена непосредственно на навес инкубатора.
- Мобильный стенд оснащен четырьмя колесами, каждое из которых имеет тормозной замок.
Подготовка к анализу
Перед проведением анализа необходимо подготовить прибор. Для этого устройство требуется достать из футляра. При этом нет необходимости включать анализатор, так как он уже готов к работе.
Поверхность световодной головки рекомендуется обработать чистой сухой тканью или салфеткой, смоченной в спиртовом растворе. После чего обработанную поверхность необходимо протереть насухо чистой тканью. Процедуру следует проводить перед каждым измерением. Производить замеры с помощью прибора разрешается только после полного высыхания спиртового раствора.
Пациентам также рекомендуется подготовиться к проведению анализа. Для этого следует воздержаться от приема пищи за несколько часов до начала проведения процедуры. За несколько дней необходимо прекратить прием лекарственных препаратов, оказывающих влияние на уровень билирубина в крови.
Осложнения желтухи новорожденных
Грозным осложнением патологической желтухи новорождённых является ядерная желтуха. К первым симптомам такой желтухи относятся:
- активность сосания снижена вплоть до полного исчезновения сосательного рефлекса;
- приступы апноэ (остановки дыхания);
- повышение температуры;
- вялость;
- развитие судорожного синдрома.
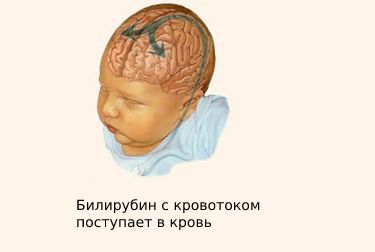
Ядерная желтуха возникает при поражении ствола головного мозга и мозжечка непрямым билирубином. Так как клетки мозга ребёнка очень чувствительны к его воздействию, жёлчный пигмент окрашивает серое вещество головного мозга, в том числе черепно-мозговых нервов.
Заболевание возникает при очень высокой концентрации билирубина в крови ребёнка. Жёлчный пигмент, проходя через гематоэнцефалический барьер, окрашивает скопления клеток серого вещества головного мозга, в том числе черепно-мозговых нервов.
У недоношенных новорождённых и детей, родившихся с низкой массой тела, порог чувствительности нервных клеток к билирубину снижен. По этой причине критический уровень для доношенных и недоношенных новорождённых различается:
- 170 мкмоль/л — для недоношенных новорождённых;
- 306 мкмоль/л — для доношенных.
Ядерная желтуха может привести к смерти ребёнка. У детей, перенёсших заболевание, часто остаётся энцефалопатия, нарушения зрения и слуха, умственная отсталость. Нередко развивается ДЦП.
Без своевременного лечения галактоземии у ребёнка развивается хронический гепатит и цирроз печени. Страдает нервно-психическое развитие и формируется выраженная умственная отсталость, приводящая к инвалидизации.
Без лечения к развитию хронического гепатита, а в дальнейшем и циррозу печени, приводят и другие заболевания, сопровождающиеся выраженной желтухой.
Опасна ли желтуха новорожденных?
Желтушка новорожденных распространена среди здоровых новорожденных, и в большинстве случаев является физиологической. У взрослых и небольшой части новорожденных желтуха является патологической, то есть означает наличие расстройства, ее вызывающего. Некоторые из наиболее распространенных причин желтухи новорожденных включают:
Физиологические:
- Физиологическая гипербилирубинемия.
- Желтуха грудного вскармливания.
- Желтуха грудного молока.
Патологические:
- Гипербилирубинемия вследствие гемолитической болезни.
- Дисфункция печени (например, вызванная парентеральным питанием, вызывающим холестаз, неонатальным сепсисом, неонатальным гепатитом).
Физиологическая гипербилирубинемия встречается практически у всех новорожденных. Более короткая продолжительность жизни эритроцитов у новорожденных увеличивает выработку билирубина, а низкий уровень бактериальной микрофлоры в кишечнике (которая превращает билирубин в нерастворимую форму),
в сочетании с повышенным гидролизом конъюгированного билирубина усиливают энтерогепатическое кровообращение, в результате чего печень не сможет справиться с избытком поступающего билирубина. В результате уровень билирубина может возрасти до 308 мкмоль / л к 3-4 дням жизни (к 7-му дню у младенцев-азиатов), а затем снизиться.
Желтуха при грудном вскармливании развивается у одной шестой грудных детей в течение первой недели жизни. Грудное вскармливание увеличивает циркуляцию билирубина из кишечника в печень у некоторых детей, которые потребляют недостаточно молока и у которых обезвоживание и недостаточность калорийности питания.
Желтуха от грудного молока отличается от желтухи при кормлении грудью. Она развивается после первых 5-7 дней жизни и достигает пика примерно через 2 недели. Считается, что она вызывается повышенной концентрацией бета-глюкуронидазы в материнском грудном молоке, что вызывает увеличение превращения нерастворимого билирубина обратно в растворимую (неконъюгированную) форму и его обратное всасывание в толстом кишечнике.
Остались вопросы?
Получите онлайн-консультацию у ведущих педиатров Санкт-Петербурга!
На ваши вопросы ответит профессиональный и опытный детский врач.
Медицинская помощь для ребенка не выходя из дома в удобное время.
Консультация по Skype длится 45 минут.

Профилактика
Облучение ультрафиолетом является не только эффективной практикой лечения, но применяется и как профилактическое средство, чтобы снизить билирубин.
Подобную терапию можно проводить как в лечебных стационарах, так и в домашних условиях. Для этого достаточно приобрести ультрафиолетовую лампу в любом магазине светотехники или медицинского инвентаря, специальные очки или повязку для закрытия глазок от света и уложить новорожденного в кроватку или на пеленальный столик.
Также хорошо помогают прогулки и солнечные ванны, которые можно проводить и на балконе при доступе свежего воздуха.
Профилактика включает в себя периодическое проведение анализов на уровень содержания пигментов в крови, которые делают с помощью забора крови или билитестов.
Анализ крови достаточно делать раз в месяц, билитесты можно производить в неограниченных количествах при наличии специального тестера, который можно приобрести в свободной продаже.
Отличным средством для выведения билирубина является материнское грудное молоко, благодаря которому частицы пигмента выходят вместе с меконием.
Спорной терапией считается приготовление отвара из ягод шиповника, поскольку подобный метод хоть и нашел отклик на форумах домашних средств, но не подтвержден с медицинской точки зрения.
Что такое билирубин?
Желчный пигмент образуется из продуктов распада эритроцитов, участвует в обмене веществ и тесно связан с работой внутренних органов. В организме плода находится другой, фетальный красный пигмент крови. Когда малыш делает первый вдох, гемоглобин распадается и образует билирубин, поэтому у всех новорожденных этот коэффициент повышен, что считается нормой.
С большим количеством билирубина органы новорожденного иногда не способны справиться, в таком случае говорят о патологической желтухе. У малыша в желтый цвет сначала окрашивается лицо, шея, потом остальные участки тела. Такое состояние не беспокоит малыша, тяжелыми интоксикациями мозга грозит только очень высокое содержание билирубина.
Как правильно проводить фототерапию дома
Применение УФО лампы для лечения желтушки новорожденного назначает педиатр. Не стоит заниматься самолечением и делать назначения самостоятельно. УФО лампу можно взять напрокат и использовать самостоятельно, врач физиотерапевт или педиатр, который назначил лечение, подробно разъяснит вам, как пользоваться лампой, распишет количество и длительность сеансов, расскажет меры безопасности.
Практические рекомендации по проведению фототерапии:
- фототерапия проводится только специальной медицинской лампой для новорожденных!
- Любые другие лампы (например – для фотосъемки, или для загара, лампы от солярия), могут не просто навредить ребенку, они могут быть смертельно опасны для него.
- температура в помещении должна быть не менее 26 градусов.
- половые органы ребенка должны быть защищены, для этого просто оденьте на малыша памперс.
- каждые 2 часа необходимо измерять температуру тела ребенка
- суточный объем жидкости, которую получает ребенок, необходимо увеличить на 10–20%
- фототерапия может быть прекращена, если отсутствуют признаки патологического прироста билирубина, а концентрация общего билирубина в сыворотке крови стала ниже значений, послуживших основанием для начала фототерапии;
- спустя 12 ч после окончания фототерапии необходимо контрольное исследование билирубина крови
ВАЖНО ЗНАТЬ: фотолампа нашего медицинского центра имеет специальный «карман», куда мама укладывает новорожденного. При этом, тело ребенка облучается, а голова и лицо находятся снаружи, вне облучаемой поверхности
Наша лампа очень проста в использовании, никаких специальных знаний или навыков ненужно, достаточно надеть малышу памперс (чтобы облучению не подвергались половые органы), уложить малыша в карман, и аккуратно застегнуть молнию.
Облучение тела УФО светом синего спектра приводят к фотоизомеризации (распаду) крупных молекул билирубина, превращению его в водорастворимые продукты, которые легко и быстро выводятся почками с мочой или печенью в желчь через желудочно-кишечный тракт.
Как сдавать анализ крови?
Анализ на билирубин у новорожденных выполняют во время пребывания мамы и малыша в роддоме. Сначала исследуют пуповинную кровь, чуть позже — биологический материал из вены.
Специфической подготовки к проведению анализа не требуется, поскольку кроха не может долгое время находиться без пищи (взрослые сдают кровь натощак).
Анализ может сдаваться двумя основными способами:
- при помощи тонкой иглы. Забор крови в этом случае может проводиться из пятки или из вены на голове, расположенной максимально близко к коже. Второй вариант является более предпочтительным;
- с использованием специального анализатора билирубина, не требующего осуществления прокола и забора крови. Его подносят к коже ребенка, и по цвету он определяет содержание показателя. Прибор не фиксирует прямой и связанный билирубин, поэтому применяется, как правило, в том случае, если видимых признаков желтушки нет.
Знать уровень показателя необходимо, чтобы оценить состояние здоровья крохи
При отклонении от нормы врачам важно выяснить, является ли желтушка физиологической или патологической, чтобы вовремя назначить лечение
Как проводится фототерапия?
Полностью раздетого новорожденного укладывают в специальный кувез, для защиты от вредного ультрафиолета глаза ребенка закрывают специальными очками. Мальчикам дополнительно прикрывают темной тканью половые органы. На расстоянии от новорожденного примерно в полметра устанавливают ультрафиолетовую лампу. Интересно, что эффективнее всего использовать не одну ультрафиолетовую лампу, а сочетание четырех УФ и двух ламп дневного света. Ребенок «греется» под светом столько времени, сколько скажет врач. Первые улучшения визуально заметны уже на десятый час терапии. Максимальный перерыв в фототерапии может длиться не дольше четырех часов к ряду. В отдельных, особенно тяжелых случаях, фототерапия проводится без перерыва. Средний курс лечения составляет приблизительно 96 часов.
Каждые 60 минут нахождения новорожденного в кувезе следует менять положение его тела – переворачивать со спины на живот и обратно, класть на бок. Чтобы исключить возможность перегрева ребенка, необходимо каждые два часа измерять температуру его тела при помощи электронного или ртутного термометра.
Важный момент: в период проведения фототерапии объем необходимой для ребенка жидкости следует увеличить на 15-20% от нормы физиологической потребности.
На протяжении всего курса лечения фототерапией необходимо каждый день проводить забор крови ребенка для ее исследования на биохимию. Если существует угроза развития энцефалопатии, то кровь следует проверять не реже трех раз в сутки. Биохимический анализ крови является единственным методом, позволяющим оценить эффективность фототерапии.
Билирубин и острая и хроническая печеночная недостаточность (гепатаргия)
Печеночная недостаточность возникает при выраженных изменениях паренхимы печени (фиброзных, дистрофических или некротических). В зависимости от быстроты возникновения, различают острую и хроническую ее формы.
При гепатаргии резко снижается дезинтоксикационная функция печени, из-за чего эндотоксины, которые должны были быть выведены, проникают в кровь и вызывают отравление организма. В крови билирубин прямой и общий повышается до критических цифр (260–350 мкмоль/л), что вызывает поражение ЦНС. Смертность составляет 50–80%. Печеночная недостаточность бывает острой и хронической. Выявляют степень опасности через анализы на билирубин.
Причины возникновения гепатаргии
- Состояние часто является следствием развития вирусных гепатитов и цирроза печени. В этом случае характерно наличие медленно прогрессирующей гепатаргии. Гепатит и цирроз долгое время могут протекать бессимптомно, и норма прямого билирубина в крови может не превышаться длительное время;
- Иногда причина — инфицирование человека вирусами Эпштейна-Барра, герпеса, аденовирусом, и др. При заражении цитомегаловирусом женщины, происходит внутриутробное инфицирование плода и его гибель. В этом случае билирубин общий повышен при беременности.
- Самая частая причина этого состояния – это воздействие ядов и медикаментов. В некоторых случаях отравление происходит из-за применения лекарств в неверной дозировке, а иногда является следствием неудавшегося суицида. В данном случае процесс развивается остро и сопровождается тошнотой, рвотой, геморрагическим синдромом, «печеночным» запахом изо рта, нервно-психическими расстройствами, повышенным билирубином общим в крови.
- Очень часто это состояние связано с наличием в организме злокачественных опухолей. В печени может находиться как основной очаг, так и наблюдаться метастазирование в данный орган. При раке симптомы нарастают постепенно, сопровождаясь выраженной желтухой, тошнотой, рвотой и кахексией. В начале развития опухолевого процесса может быть нормальный уровень билирубина – 7–18% но постепенно его концентрация в крови нарастает и он начинает превышать норму в 10–15 раз.
- Еще одна причина возникновения печеночной недостаточности – это злоупотребление алкоголем и наркотиками. В данном случае, процесс может протекать как быстро, так и медленно, все зависит от конкретного варианта «пристрастия». Однако, со временем, все равно повышенный билирубин норму превышает многократно.
Симптомы гепатаргии
При данной патологии постепенно нарастают; желтуха, отеки похудание, лихорадка, телеангиэктазии, и тупые боли в животе. На теле появляются «печеночные знаки»: пальмарная эритема, кровоизлияния, звездочки Чистовича, варикозное расширение вен живота в виде «головы медузы».
В дальнейшем к ним присоединяются: тяжелый запах изо рта, невроз, апатия, неустойчивое эмоциональное состояние. Могут наблюдаться невнятность речи, нарушения письма, тремор пальцев рук, нарушение координации. Анализ общий крови и биохимия показывают значительные отклонения от нормы.
При дальнейшем прогрессировании недостаточности возникает печеночная кома. Ее предвестниками являются: сонливость, вялость, ригидность скелетной мускулатуры спутанность сознания, мышечные подергивания, судороги, неконтролируемое мочеиспускание. В крови наблюдаются очень высокие показатели печеночных проб, Анализ крови на билирубин общий может показывать до 500 мкмоль/л. Больные, впав в кому, погибают.
Чтобы не стать жертвами этого заболевания, нужно беречь свою печень, следить за состоянием здоровья, периодически сдавать анализы и, если биохимия «плохая» и билирубин общий повышен, причины этого явления нужно выяснять. Не стоит заниматься самолечением, ведь только врач, точно знает, какой должен быть билирубин и другие показатели крови.
Достоинства и недостатки прибора
Главным достоинством прибора является его портативность и компактность. При этом аппарат предназначен для домашнего использования.
Достоинства:
- полностью автоматизированный процесс;
- отсутствие необходимости дополнительной настройки прибора;
- минимальная погрешность;
- удобство и простота в обслуживании устройства;
- скорость выполнения процедуры – не более 2-3 секунд;
- повторное тестирование возможно спустя 5-7 секунд после предыдущего замера;
- батареи хватает на 100 тыс. измерений;
- отсутствие необходимости забора крови (неинвазивность);
- не требуется включения/отключения системы питания.
К недостаткам относится погрешность измерений при наличии у ребенка чуть смугловатой или, наоборот, слишком светлой кожи. Также анализатор показывает результаты общего билирубина в крови, не подразделяя его на прямой и непрямой.