До какого возраста делают эко? показания и основные вопросы
Содержание:
- Экстракорпоральное оплодотворение: что, кому, зачем
- Этап 3 — Пункция фолликула
- Короткий протокол ЭКО – самый комфортный для пары
- Как проходит процедура ЭКО
- Что делать, чтобы пройти ЭКО?
- Что скрывается под аббревиатурой ЭКО?
- Что нужно знать перед инсеминацией после 40 лет.
- Проведение ЭКО с донорскими ооцитами
- Проведение экстракорпорального оплодотворения в клинике «За рождение»
- Подготовка к процедуре ЭКО
- Обследования перед ЭКО
- Перенос замороженных эмбрионов
Экстракорпоральное оплодотворение: что, кому, зачем
Помимо оперативного и консервативного лечения для решения проблемы бесплодия во всем мире и в России в том числе в настоящее время используются вспомогательные репродуктивные технологии, в частности ЭКО. Суть метода состоит в том, что непосредственно процесс оплодотворения происходит вне тела матери будущего ребенка. Яйцеклетки женщины и сперматозоиды мужчины встречаются в эмбриологической лаборатории в чашке Петри — специальной емкости с питательной средой и при определенной температуре.
При некоторых причинах бесплодия бывает достаточно медикаментозного лечения без каких-либо серьезных вмешательств. Однако как обойтись без процедуры ЭКО, если у женщины непроходимые или вовсе отсутствуют обе маточные трубы, а у мужчины отсутствуют сперматозоиды в сперме? При таком раскладе естественная встреча половых клеток мужчины и женщины в матке была бы настоящим чудом. Помимо мужского бесплодия и непроходимости маточных труб показаниями к ЭКО также являются бесплодие неясного генеза (оба партнера полностью здоровы, но зачатия не происходит по непонятным причинам).
Одна попытка ЭКО дает вероятность зачатия до 30-40 %, что даже несколько выше средней частоты наступления беременности обычным путем. Вероятность зачатия в программе ЭКО зависит от возраста супругов, состояния их здоровья, качества применяемых препаратов и материалов, числа и качества полученных эмбрионов, и некоторых других факторов. Неудача в одной попытке ЭКО еще не означает, что данный метод оказался неэффективен, так как с каждой последующей попыткой суммарные шансы забеременеть существенно возрастают.
— По данным Всемирной организации здравоохранения, у совершенно здоровой пары в течение одного месяца вероятность забеременеть естественным путем составляет 24,4-24,6 %. В течение года процент накапливается, и беременность должна наступить при регулярной половой жизни. При проведении процедуры ЭКО хорошим результатом считается показатель, составляющий от 30 до 35 %. Получается, что результат от ЭКО несколько выше, чем тот, что предусмотрела природа, — отметил Игорь Ардалионович.
Этап 3 — Пункция фолликула
Следующий этап стандартного ЭКО длится не дольше 1 дня. Когда под воздействием гормональной терапии яйцеклетки у женщины созреют, необходимо выполнить их пункцию. Эта процедура считается малым хирургическим вмешательством и проводится под кратковременной общей анестезией. При помощи ультразвукового датчика врач, выполняющий манипуляцию, выбирает кратчайший путь с минимальным количеством проколов капсул яичников и стенок влагалища, а затем вводит специальную иглу и осуществляет забор яйцеклеток. Сама процедура длится от 3 до 30 минут.
После проведения пункции фолликула уже через 2–3 часа женщина может ехать домой. Среди существующих ограничений — запрет садиться за руль в день операции. В течение 2–3 дней после процедуры пациентка может испытывать дискомфорт.
Мужчине в день проведения пункции фолликула необходимо сдать сперму, которую будут использовать для оплодотворения яйцеклеток в лабораторных условиях.
Короткий протокол ЭКО – самый комфортный для пары
Это максимально щадящая программа, требующая минимальных физических и материальных затрат. При этом у нее практически не бывает осложнений (в том числе гиперстимуляции яичников), и ее предпочитают репродуктологи всего мира. Особенно для женщин с неплохим фолликулярным резервом.
По короткому протоколу стимуляция начинается на 2-3 день цикла (до этого врач делает ультразвуковое обследование) и продолжается около двух недель. Когда стимуляция окончена, репродуктолог видит фолликулы определенного размера и назначает препарат триггер для того, чтобы провести пункцию вовремя и довести клетки до максимальной зрелости.
Второй этап – трансвагинальная пункция. В день взятия пункции партнер также должен сдать сперму.
Третий этап – перенос эмбриона. Между вторым и третьим этапами происходит работа эмбриологов, которые оплодотворяют яйцеклетки и наблюдают за развитием эмбрионов. На 5-6 сутки развития паре сообщается, сколько их получилось, какого качества и насколько они готовы к переносу. О беременности женщина может узнать через 12 дней после проведения пункции, сделав анализ крови на ХГЧ.
Отмечу, что во время ЭКО у женщины могут быть более обильные выделения. Ей может показаться, что у нее вот-вот начнется овуляция, на самом деле это не так, потому что весь процесс контролируется репродуктологом. В процессе ЭКО женщине назначается витаминотерапия и кроворазжижающие препараты, чтобы снизить риски гиперкоагуляции (повышения свертываемости крови) и тромбообразования.
Как проходит процедура ЭКО
Процедура включает в себя семь этапов. Первый этап ЭКО – обследование. Оно обязательно для обоих партнеров. По результатам врач порекомендует протокол проведения процедуры ЭКО.
Индукция овуляции
Если по данным обследования не обнаружено противопоказаний, уже с начала следующего менструального цикла женщине проводится индукция овуляции. Это необходимо для того, чтобы получить несколько яйцеклеток. В норме, при обычном менструальном цикле в яичнике созревает один фолликул с одной яйцеклеткой. Гормональная стимуляция позволит спровоцировать рост сразу нескольких фолликулов и получить запас яйцеклеток. Это нужно для страховки: во-первых, не все яйцеклетки способны к оплодотворению, а во-вторых, даже успешное оплодотворение не гарантирует нормального развития эмбриона.
Длительность созревания фолликулов будет определяться схемой стимуляции, которую рекомендовал репродуктолог для осуществления процедуры ЭКО.
Получение яйцеклеток для ЭКО
Это инвазивная процедура. Она проводится в условиях операционной под&
внутривенной анестезией. Саму анестезию принято называть медикаментозным сном, она абсолютно безвредна для здоровья пациента и длится в среднем 10–15 минут. Репродуктолог пунктирует яичник с помощью специальной тонкой иглы, которую вводят через верхнюю стенку влагалища. Для того чтобы визуализировать фолликулы, используется контроль с помощью трансвагинального УЗИ. На какой день цикла проводить пункцию фолликулов, определяется выбранной схемой протокола ЭКО. В коротком протоколе это примерно 12–14 день менструального цикла. За 34–36 часов до пункции женщине назначается инъекция тригера, по истечении этого времени все созревшие яйцеклетки должны быть аспирированы и переданы на очистку в эмбриологию.
Получение и обработка спермы
В тот же день, когда проводят получение яйцеклеток, производят и забор спермы у партнера пациентки. Обычно ее получают при помощи мастурбации, но при определенных урологических заболеваниях может понадобиться пункция яичка. Полученный материал подвергается обработке, при которой сперматозоиды отделяют от семенной жидкости.
Экстракорпоральное оплодотворение
При классическом протоколе процедуры ЭКО оплодотворение производится естественным образом: ооциты и сперматозоиды смешиваются в пробирке и помещаются в питательную среду. При мужском бесплодии требуется дополнительное вмешательство — выбор сперматозоида и его инъекция в яйцеклетку (ИКСИ, ИМСИ/ИПСИ, НАСУМ). При классической процедуре ЭКО оплодотворение наступает в течение 16–18 часов, при этом образуется зигота.
Культивирование эмбрионов
Если все в порядке, то зигота начинает делиться и уже на пятые сутки достигает стадии развития под названием бластоциста. На этом этапе проводится предимплантационная генетическая диагностика (ПГД), которая позволяет определить наследственные заболевания и генетические поломки, возникшие при дроблении. Для ПГД необходима всего одна клетка, поэтому исследование не несет вреда для эмбриона.
Перенос эмбриона
День переноса определяется репродуктологом. В настоящее время рекомендуют осуществлять подсадку не более двух эмбрионов, чтобы избежать осложнений, связанных с многоплодной беременностью. В идеале подсаживают один. Вероятность наступления беременности после процедуры ЭКО зависит не от количества подсаженных эмбрионов, а от их качества.
После подсадки женщине назначают ряд медикаментов, которые способствуют поддержанию беременности. Через 14 дней проводится тест на беременность, а на 21-й день – УЗИ.
Что делать, чтобы пройти ЭКО?
Попасть на процедуру ЭКО не так просто, нужно выполнить ряд требований. Для начала пациент должен пройти обследование в женской консультации по месту прикрепления, чтобы выявить показания и противопоказания. Пациенту могут провести процедуру лишь в том случае, если она не будет угрожать его жизни и здоровью. На первом этапе пациент должен представить в медицинское учреждение следующее документы:
- страховой полис ОМС;
- паспорт гражданина РФ или иностранного гражданина с видом на жительство.
После установления в женской консультации диагноза “Бесплодие” пациенту оформляют электронную карту в программе “КУЭКО”, при помощи которой ведётся учёт и регистрация пациентов, направляемых на ЭКО. В дальнейшем в эту карту вносятся результаты всех обследований, диагноз, персональные данные пациента и результаты всех предыдущих обращений.
Что скрывается под аббревиатурой ЭКО?
ЭКО (экстракорпоральное оплодотворение) — это репродуктивная технология, которая позволяет оплодотворить яйцеклетку искусственно. Это происходит вне организма матери. Эмбрион на несколько дней помещается в инкубатор, а потом переносится в материнскую матку. Дальнейшая беременность по физиологическим признакам не отличается от классической. Нужно понимать, что ЭКО не даёт стопроцентной гарантии с первого раза, вероятность забеременеть, согласно мировой статистике, у женщины один шанс из трёх, а вероятность родить ребёнка — один шанс из четырёх. Поэтому процедуру ЭКО иногда повторяют несколько раз.
Что нужно знать перед инсеминацией после 40 лет.
-
Что процент успеха в этом возрасте снижен до величины ниже 5%;
-
Что в этом возрасте выше, чем у более молодых женщин, вероятность врожденной патологии плода;
-
Что ЭКО – наиболее эффективный способ достижения беременности и в этом возрасте обеспечивает возможность тестирования эмбриона до переноса;
-
Что введение гонадотропинов (которых часто необоснованно боятся) – безвредно, они проходят очень жесткие клинические испытания перед применением;
-
Что упорствование в выборе метода лечения бесплодия в пользу инсеминации может привести к потере овариального запаса, который и так уже низок, и, как следствие, удлиняет пть к главной цели – рождению малыша.
Проведение ЭКО с донорскими ооцитами
Если у бездетной женщины исчерпан овуляторный запас, то ей могут предложить помощь донора. Имеется в виду применение чужих яйцеклеток для искусственного оплодотворения. В позднем возрасте для проведения этой процедуры применяют свежие или замороженные яйцеклетки донора. Такая схема по сравнению с ЭКО, где принимают участие собственные ооциты, имеет множество преимуществ:
- увеличивается шанс забеременеть;
- снижается риск развития плода с отклонениями, так как для проведения процедуры берутся исключительно здоровые и качественные яйцеклетки;
- женщине не назначают гормональную стимуляцию.
Также огромным достоинством применения донорского материала является возможность проводить ЭКО после 45 лет. Иногда овуляторный запас женщины заканчивается гораздо раньше примерно в 35 лет, поэтому отпадает возможность сделать пункцию полноценных клеток. Каждая женщина, планирующая сделать ЭКО, должна знать несколько фактов:
- с возрастом уровень АМГ постоянно снижается и ухудшается качество яйцеклеток. Поэтому если вы хотите зачать здорового ребенка с применением собственных ооцитов, не нужно затягивать;
- с возрастом количество ЭКО до получения желаемого результата увеличивается. Это связано с сокращением частоты менструальных циклов;
- успех зачатия, независимо от выбранного способа, зависит от возраста женщины.
Проведение ЭКО в зрелом возрасте: имеющиеся противопоказания
В первую очередь отметим общие противопоказания к проведению ЭКО, которые актуальны для любой возрастной категории:
- Имеющиеся проблемы со здоровьем, как психологические, так и физические. Они могут препятствовать вынашиванию здорового малыша.
- Новообразования в яичниках.
- Аномальное строение матки.
- Доброкачественные опухоли в матке, которые нужно удалять хирургическим путем.
- Рак разной степени органов малого таза.
- Воспалительные процессы.
Несмотря на множество показаний, большую часть из них можно устранить разными способами, как медикаментозным вмешательством, так и хирургическим путем. В заключении необходимо отметить, что ЭКО можно проводить даже в пятидесятилетнем возрасте с применением донорских клеток. Однако после 55 лет забеременеть не представляется возможным, хотя в медицинской практике бывали случаи, когда женщина в возрасте 60 лет при помощи ЭКО зачала, выносила и родила вполне здорового малыша.
Отделение репродуктологии Лазарева предлагает свои услуги по проведению ЭКО для женщин разного возраста. Мы уже помогли огромному количеству пациенток, которые стали счастливыми матерями и создали крепкие семьи. У нас работают только высококвалифицированные в сфере репродукции специалисты, имеющие обширный арсенал, необходимый для успешного и качественного проведения ЭКО. Особенностью нашего отделения является постоянное развитие и повышение квалификации врачей. На регулярной основе вводятся инновационные методики искусственного оплодотворения, и перенимается опыт известных во всем мире врачей. Мы поможем вам обрести радость материнства и почувствовать себя настоящей женщиной, способной не только создавать домашний уют, но и производить на свет здоровых малышей.
Проведение экстракорпорального оплодотворения в клинике «За рождение»
Клиника «За рождение» — это ведущий центр, который специализируется на лечение всех видов бесплодия и проведении экстракорпорального оплодотворения. Среди наших преимуществ — высококвалифицированные доктора, использование передовых безопасных методик в области репродуктологом, одобренных международным научным сообществом, современная техническая база доступная цена на все виды исследований и лечения.
Клиника «За рождение» предлагает следующие услуги:
- проведение первичной бесплатной консультации врачей различной специализации — генетиков, эмбриологов, андрологов, акушеров-гинекологов, терапевтов, эндокринологов;
- комплексное медицинское обследование, включающее осмотр нашими ведущими специалистами, полный комплекс необходимых анализов и инструментальной диагностики;
- выбор наиболее подходящего протокола проведения ЭКО;
- определение точной причины бесплодия и постановка точного диагноза;
- наблюдение у соответствующих специалистов не только, когда проводятся этапы ЭКО, но и на протяжении всей беременности.
В клинике «За рождение» можно выполнить экстракорпоральное оплодотворение бесплатно в соответствии с действующей государственной программой обязательного медицинского страхования.
Записаться на первичную консультацию в нашу клинику, узнать, какая цена действует на необходимые вам манипуляции и виды диагностики можно по телефонам: 8 (800) 555-39-66 и +7 (499) 558-07-66. Мы работаем каждый день без выходных. Чтобы наши клиенты всегда могли получить оперативно необходимую информацию, у нас предусмотрены бесплатные онлайн-консультации. Оставить заявку на онлайн-консультацию можно на нашем сайте.
Подготовка к процедуре ЭКО
- Отказаться от вредных привычек. Курение, употребление алкоголя и психоактивных препаратов негативно влияет на весь организм. В том числе на репродуктивную систему. В сигаретах, спиртных напитках, наркотиках содержится целый комплекс веществ, вызывающих клеточные мутации, интоксикацию и иные негативные последствия для здоровья. Даже в небольших дозах они способны нанести вред репродуктивной системе и снизить вероятность успешного зачатия. Более того, у женщин вредные привычки вызывают патологии, которые даже после наступления беременности провоцируют аномалии плода или делают невозможным вынашивание и рождение ребенка.
- Проверить вес тела. Недостаточная или избыточная масса нарушают нормальную работу как мужской, так и женской репродуктивной системы, отрицательно сказываются на качестве половых клеток. Для успешного оплодотворения необходимо контролировать индекс массы тела. Высчитать его можно, разделив вес (в кг) на квадрат роста (в м2) – допустимый интервал составляет 19-30 кг/м2. При выходе за пределы этих значений ЭКО лучше перенести до тех пор, пока индекс массы тела не вернется к нормальным значениям. Также необходимо пройти медобследование, чтобы выявить возможные эндокринные, психические и другие патологии, спровоцировавшие проблемы с весом.
- Придерживаться принципов здорового питания. Для успешного зачатия оба родителя должны получать весь комплекс питательных веществ – белки, жиры, витамины, углеводы, жирные кислоты и т. д. Поэтому перед ЭКО противопоказано соблюдение строгих и монодиет, употребление продуктов с большим количеством пищевых добавок, заменителей, растительных трансжиров. Рекомендуется включить в рацион свежие овощи и фрукты, морскую рыбу, запеченное или приготовленное на пару нежирное мясо (курицу, говядину), кисломолочные продукты.
- Принимать витаминно-минеральные комплексы. В период беременности и вынашивания плода женскому организму необходимы такие витамины, как В6 и В12, фолиевая кислота – без них возрастает вероятность развития детских патологий у плода. Также полезно увеличить потребление кальция, цинка, магния, фосфора, железа и других минералов. Точную дозировку должен назначить врач-диетолог, так как гипервитаминоз также может быть опасен для матери и ее ребенка, как и недостаток биологически-активных веществ.
- Вести активный образ жизни. Обоим будущим родителям рекомендуется увеличить физическую активность – это укрепляет организм и помогает справиться со стрессом. Однако, для женщины в период проведения ЭКО противопоказаны большие нагрузки, поэтому лучше выполнять легкие упражнения по 30-40 минут в день 3-4 раза в неделю. Хорошо подойдет легкий бег, пилатес, йога или простая прогулка на свежем воздухе.
- Сделать прививки. Некоторые бактериальные и вирусные инфекции (герпес, грипп, краснуха и т. д.) в пренатальный период способны вызвать генетические отклонения у плода. Перед ЭКО женщине необходимо пройти обследования на эти заболевания и, при отсутствии иммунитета к ним, сделать прививки. Также, при наличии хронических заболеваний, рекомендуется проконсультироваться с врачом, чтобы он скорректировал курс лечения и предложил наиболее оптимальный протокол ЭКО с учетом всех рисков для матери и ребенка.
- Ограничить сексуальную активность. Подготовка к ЭКО не оказывает значительного влияния на половую жизнь будущих родителей. Однако, им обоим стоит отказаться от всякой сексуальной активности за 3-4 дня до пункции фолликулов и в течение 7 дней после экстракорпорального оплодотворения. Это необходимо для получения достаточного количества спермы у мужчин и повышения вероятности успешного закрепления эмбриона в матке.
Полный перечень всех рекомендаций индивидуален и зависит от возраста будущих родителей, состояния их здоровья и многих других факторов. Поэтому перед процедурой ЭКО им обоим нужно проконсультироваться с врачом – только он может назначить все необходимые меры, повышающие шансы на успешное наступление беременности.
Обследования перед ЭКО
Перед проведением экстракорпорального оплодотворения обоим родителям назначается комплекс диагностических процедур, целью которых является:
- Определение причины бесплодия у одного или обоих родителей;
- Выявление возможных заболеваний, способных негативно сказаться на эффективности ЭКО или нанести ущерб матери и ее будущему ребенку;
- Оценка вероятности наступления беременности естественным образом и при экстракорпоральном оплодотворении;
- Оценка совместимости генетического материала обоих родителей для исключения резус-конфликта;
- Выбор наиболее эффективного протокола ЭКО, дополнительных репродуктивных технологий для повышения шанса наступления беременности.
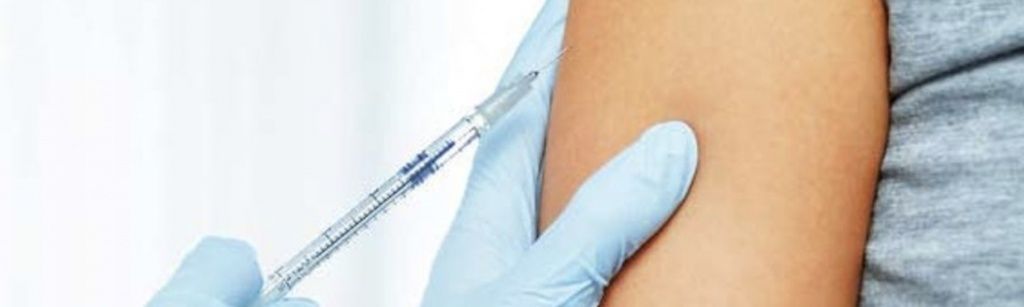
Стандартный комплекс диагностики для женщин перед ЭКО включает следующие процедуры:
Анализы крови – клинический, биохимический (на белок, холестерин, мочевину, креатинин и т. д.), гормональный (АМГ, ФСГ, ЛГ и другие), на инфекции (ВИЧ, гепатиты В и С, сифилис, TORCH-комплекс), на резус-фактор и группу крови;
Мазки из цервикального канала и влагалища – микроскопическое исследование, посев на мико- и уреплазму, цитологическое исследование соскоба с шейки матки, исследование на ДНК хламидии, цитомегаловируса, герпесвируса;
Функциональные обследования – флюорография, электрокардиограмма, ультразвуковое исследование щитовидной и паращитовидной желез, органов малого таза, груди, маммография (для женщин старше 35 лет).
Будущий отец также должен пройти стандартный цикл диагностических обследований, включающий:
- Анализы крови – на группу крови и резус-фактор, госпитальный комплекс инфекций (ВИЧ, сифилис, гепатиты В и С);
- Спермограмму – исследование спермы на выявление количества и качества сперматозоидов, их морфологического строения, подвижности и т. д.;
- MAP-тест – исследование спермы на содержание антиспермальных антител, являющихся признаком аутоиммунного бесплодия у мужчин;
- Мазки из уретрального канала – на определение ДНК хламидии, цитомегаловируса, герпесвирусов, для микроскопического исследования отделяемого уретры, посев на мико- и уреплазму.
По результатам обследований врач (гинеколог или андролог) составляет заключение, в котором определяет причину бесплодия, наличие возможных заболеваний у родителей, шанс на успешное наступление беременности. При необходимости он может назначить прохождение дополнительных диагностических процедур для уточнения диагноза.
Перенос замороженных эмбрионов
В случае, если после проведения переноса эмбрионов, у супружеской пары остаются лишние эмбрионы хорошего качества, предлагается их заморозить для дальнейшего хранения и последующего переноса после размораживания в случае отсутствия беременности после проведенной попытки ЭКО. Криоконсервация эмбрионов может осуществляться в любом количестве — даже если пара решила заморозить 20 полученных эмбрионов.
Если с первой попытки ЭКО беременность не наступила, через некоторое время можно перенести замороженные эмбрионы. Криоперенос осуществляется также в рамках ОМС.
Криоконсервация эмбрионов и их правильное хранение абсолютно не снижают функции замороженного материала, после разморозки их биологические качества полностью восстанавливаются. Если криоконсервировать эмбрионы и хранить их продолжительное время, а затем применить для искусственного оплодотворения, то шанс забеременеть будет не меньше, чем при традиционном ЭКО.

За несколько часов до проведения криопереноса эмбриолог в специальной чаше, наполненной жидким азотом, из криохранилища приносит в лабораторию эмбрионы женщины. Для того, чтобы разморозить эмбрион, специалист помещает его в различные среды, отличающиеся составом и температурой. Весь процесс эмбриолог осуществляет при помощи микроскопа. На завершающем этапе эмбрион пересаживается в питательную среду.


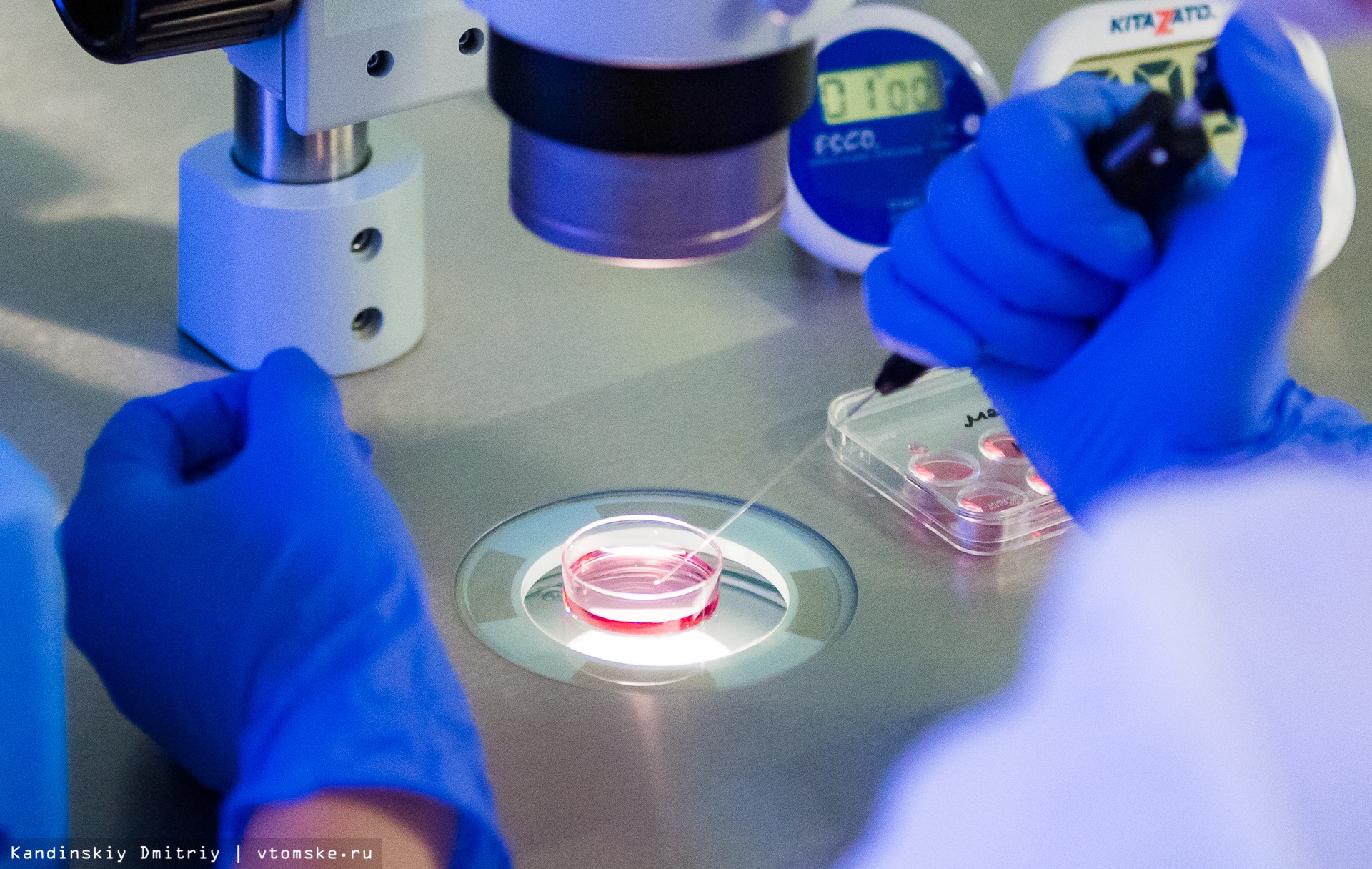
После помещения эмбриона в питательную, комфортную для него среду специалист оценивает, насколько хорошо он разморозился.
После криоконсервации внешняя оболочка эмбриона утолщается и поэтому эмбриолог при помощи специального лабораторного микроскопа осуществляет вспомогательный лазерный хетчинг — рассечение лазером блестящей оболочки эмбриона, чтобы ему было легче выбраться и прикрепиться к стенке матки. Такой небольшой надрез оболочки лазером безопасен для самого эмбриона.




В целом разморозка занимает порядка десяти минут. После оценки процесса разморозки эмбрион помещается в инкубатор в температуру около 37 градусов тепла, где он полностью готовится к переносу в матку, комфортно себя чувствует, так как среда инкубатора максимально приближена к естественным условиям.
Также существует такое понятие как гиперстимуляция яичников после проведения первого этапа ЭКО — стимуляции суперовуляции. В случае возникновения данного осложнения специалисты пунктируют фолликулы, забирают полученное количество яйцеклеток, оплодотворяют их спермой партнера, после чего замораживают. В течение того времени, пока женщина восстанавливается, эмбрионы пребывают в заморозке.
— Если мы при таком осложнении подсадим женщине эмбрион, то яичник будет дальше расти, что приведет к оперативному вмешательству. В этом случае эмбрионы не переносятся осознанно, чтобы не было осложнений, — рассказала завотделением ВРТ Татьяна Холопова. — Эмбрионы замораживаются, пациентка отдыхает, восстанавливается и через несколько менструальных циклов приходит снова к нам. Мы подготавливаем эндометрий и ориентировочно через два месяца после получения эмбрионов переносим их.
Специалист отметила, что наличие в любой клинике репродукции оборудования и возможностей для криоконсервации генетического материала, особенно эмбрионов, очень важно. Это позволяет многим женщинам исключить вероятность осложнений после ЭКО, а также дает возможность сохранить эмбрионы без дальнейшего медикаментозного воздействия в виде самой процедуры ЭКО
Благодаря криоконсервации женщина с одной процедуры оплодотворения яйцеклеток — получения эмбрионов — может производить переносы в течение всего репродуктивного возраста и родить таким образом несколько ребятишек.
Процедура криопереноса безболезненная, проводится без наркоза и организмом переносится значительно легче, чем полностью все этапы экстракорпорального оплодотворения. При этом эмбрионы хорошо переносят криоконсервацию и разморозку, а также могут храниться чуть ли не вечно при соблюдении всех необходимых условий в криохранилище.