Противовирусные препараты при коксаки
Содержание:
- Введение
- Можно ли применять Виферон при коксаки?
- Синдром Кавасаки: лечение
- Вирус Кавасаки в турции 2019. Свирепствующий на турецких курортах вирус Коксаки, испортивший отпуска сотням россиян, становится препятствием не только для отдыха, но и для возвращения на родину.
- Диагностические мероприятия
- Лечение
- Определение болезни. Причины заболевания
- Профилактика синдрома Кавасаки
- Этиопатогенез
- Возможные осложнения
- Осложнения синдрома Кавасаки
- Прогноз выздоровления
- Диагностические критерии Kawasaki Disease
- Диагностика и лечение вирусной инфекции
- Диагностика синдрома Кавасаки
Введение
Синдром Кавасаки (СК) — слизисто–кожный лимфонодулярный синдром, представляет собой системный васкулит с преимущественным поражением коронарных артерий. Впервые описан доктором Томисаки Кавасаки в 1960–х годах у японских детей.
Синдром Кавасаки редко встречается в нашей стране, но знание его проявлений и умение своевременно поставить диагноз очень важны для педиатров, так как именно это заболевание является одной из причин острых сердечно–сосудистых осложнений и внезапной смерти у детей. Частота осложнений при неправильной или несвоевременной диагностике и лечении составляет 20–25 % случаев. Структура сердечно–сосудистых осложнений при синдроме Кавасаки многообразна и включает аневризмы сосудов с возможным разрывом, артериотромбоз, инфаркт миокарда.
Данное заболевание встречается во всех этнических группах, но наиболее широко распространено в азиатских и африканских странах (в Японии — 108 случаев на 100 000 детей младше 5 лет), что объясняется более широкой распространенностью антигенов гистосовместимости HLA B22, B22J2, BW22 среди детей монголоидной расы, что определяет генетическую предрасположенность к этому заболеванию. В странах Европы регистрируется 7–14 случаев на 100 000 детей до 5 лет. Наиболее восприимчивый возраст — от 3 месяцев до 5 лет.
Этиология синдрома Кавасаки до сих пор остается неизвестной, однако особенности эпидемиологии и клиники позволяют предполагать наличие инфекционного агента, вызывающего данное заболевание.
В патогенезе синдрома Кавасаки важную роль играют воспалительные изменения всех кровеносных сосудов, с преимущественным поражением артерий среднего калибра (макрофаги, моноциты, СD8–лимфоциты, иммуноглобулин А инфильтрируют стенку сосудов), а также отдельных тканей (миокард, почки, верхние дыхательные пути, поджелудочная железа). Это приводит к снижению тонуса и прочности сосудистой стенки, формируются аневризмы, в месте их формирования нарушается ток крови, активируется тромбообразование. Заболевание самопроизвольно заканчивается через 2–6 месяцев, исходом воспаления является фиброэластоз сосудов, в том числе коронарных, с образованием тромбов. Доказано, что длительное существование неконтролируемого воспаления — коронарита — существенно повышает риск сосудистых осложнений с развитием дилатации и аневризм коронарных артерий (КА). Установлено, что причинами неблагоприятных исходов СК могут быть такие факторы, как поздняя диагностика, неадекватная противовоспалительная терапия.
Сложность своевременной диагностики болезни Кавасаки заключается в том, что в острой стадии заболевание не имеет специфических клинических и лабораторных признаков, протекая под маской различных инфекционных заболеваний (краснуха, скарлатина, ОРВИ, аденовирусная инфекция и др.). Однако отсутствие ожидаемого выздоровления, сохранение лихорадки, повышение СОЭ и присоединение изменений со стороны сердца и других органов на фоне проводимой терапии зачастую ставят педиатров в тупик.
Цель работы: изучение результатов лечения и анализ факторов, ассоциированных с поздней диагностикой СК и неблагоприятными исходами.
Можно ли применять Виферон при коксаки?
Согласно инструкции препарат рекомендован для лечения энтеровирусных инфекций в комплексной терапии, в том числе и как противовирусное средство против вируса Коксаки.
Рекомендуемая доза для новорожденных детей, в том числе недоношенных с гестационным возрастом более 34 недель, – ВИФЕРОН 150 000 МЕ ежедневно по 1 суппозиторию 2 раза в сутки через 12 ч. Курс лечения — 5 суток.
Недоношенным новорожденным детям с гестационным возрастом менее 34 недель рекомендовано применение препарата ВИФЕРОН 150 000 МЕ ежедневно по 1 суппозиторию 3 раза в сутки через 8 ч. Курс лечения — 5 суток. Рекомендуемое количество курсов от одного до двух с перерывом в 5 дней.
Дети до 7 лет, ежедневно по 1 суппозиторию 150000 МЕ 2 раза в день с интервалом 12 часов в течение 5 дней (по показаниям лечение может быть продолжено с перерывом 5 дней).
Синдром Кавасаки: лечение
За последние годы лечение синдрома Кавасаки стало значительно эффективнее. Стандартом на сегодня является терапия антителами (иммуноглобулинами). Это искусственно продуцируемые белки, которые могут уменьшать воспалительный ответ и восстанавливать иммунную систему. При своевременном лечении значительно сокращаются сосудистые повреждения сердца, что значительно снижает вероятность возникновения осложнений.
Для снижения температуры и подавления повышенного свертывания крови обычно используют ацетилсалициловую кислоту (АСК). Считается, что это помогает снизить количество сердечных приступов.
Если ребенку не становится лучше через один-два дня после начала лечения, нужно вводить в дополнение к иммуноглобулинам и АСК так называемые стероиды. Стероиды, такие как кортизон, подавляют иммунную систему, тем самым останавливают воспалительные реакции в организме.
Если заболевание все же привело к разрыву или закупорке коронарных сосудов, может потребоваться восстановление кровоснабжения сердца с помощью катетера или хирургическим путем. Для этого проводится имплантация здоровых срезов сосудов или сосудистых протезов, а также стентов – это маленькие сетчатые трубки, которые поддерживают пораженную артерию изнутри.
Даже после хорошо вылеченного синдрома Кавасаки, сердце должно быть осмотрено на предмет повреждений. В некоторых случаях снижение свертываемости крови может потребоваться в течение нескольких месяцев путем использовании АСК, чтобы избежать поздних сердечных осложнений.
Вирус Кавасаки в турции 2019. Свирепствующий на турецких курортах вирус Коксаки, испортивший отпуска сотням россиян, становится препятствием не только для отдыха, но и для возвращения на родину.
Словили Коксаки расслабьтесь и отдыхайте. Вирус не так страшен для самого заболевшего, как для нервной системы его близких. Татьяна Токарева в Турцию метнуласьвсего-тона недельку, но короткий отпуск продлился сам собой.
Татьяна Токарева , отдыхающая: «Проявилось все это на третий день. Началась температура, вялое состояние. На следующее утро появились волшебные пятнышки, по всему телу, во рту, в ушах. Везде волдыри. Врач посмотрел и сказал, что это энтеровирус. Он не сказал, что это Коксаки , выписал нам мазь, никакой справки не дал, сказал лечиться».
До вылета домой оставалось все пару дней, родители очень надеялись поскорее вернуться в Москву, к нашим нормальным, как они говорят, врачам. Но уже в аэропортукакой-тобдительный сотрудник заметил сыпь у младшего из детей и направил на карантин. Врач, не говоривший нипо-русски, нипо-английски, ребенка на борт не допустил и отправил в больницу. А багаж уже погружен, билеты пропадаю. В итоге муж с двумя старшими, оставив Татьяне все деньги, улетел. Мать с ребенком оказалась одна в скромной гостинице, которую оплатила страховая.
Татьяна Токарева : «Безкаких-либовещей вообще, с документами, ребенком и двумя памперсами мы здесь».
Но хорошо, что младший быстро пошел на поправку температура спала, волдыри подсыхают, чувствует ребенок себя хорошо. Турецкие врачи так и сказали, что теперь только время. В гостинице просили с ребенком на людях не показываться, потому что другие туристы нервничают.
Юлия Алчеева , исполнительный директор страховой компании: «Купили им билеты на 20 число, оплатили отель. Им только подождать и спокойно улететь прямым рейсом до Москвы. Я, честно говоря, не понимаю, в чем здесь нестандартность ситуации».
Правда, на переговоры со страховой, по словам Татьяны, ушло несколько дней, с билетами было все очень сложно. Но теперь действительно остается только принудительно отдыхать дальше. К турецким властям за эту задержку никаких претензий не предъявишь. Подробности в репортаже корреспондента НТВ Юрия Кучинского .
Диагностические мероприятия
Ревматологи ставят предварительный диагноз больному, если у него сохраняется лихорадка на протяжении пяти дней и имеются характерные клинические признаки. Но несмотря на специфические симптомы патологии, обязательно проводится полное диагностическое обследование пациента. Синдром Кавасаки развивается намного чаще, чем распознается. При наличии у больного лихорадки, длящейся больше недели, следует подумать о данной болезни.
Лабораторная диагностика необходима для подтверждения предполагаемого диагноза.
- Гемограмма — увеличение числа лейкоцитов и тромбоцитов, незначительное снижение эритроцитов и гемоглобина, ускорение СОЭ.
- Биохимия крови – повышение активности трансфераз, уровня билирубина.
- Иммунограмма — появление в крови специфических антител и циркулирующих иммунных комплексов.
Диагностические методики, позволяющие обнаружить признаки поражения сердца:
- ЭКГ — раннее выявление ишемического некроза сердечной мышцы или ее воспаления,
- Рентгенография органов грудной клетки — определение границ сердца, выявление кардиомегалии,
- УЗИ сердца — оценка состояния структур сердца, аорты и крупных артериальных стволов,
- Коронарная ангиография — обнаружение стеноза, истончения, расширения и проходимости артерий.
После постановки диагноза специалисты назначают соответствующее лечение.
Лечение
Надежных методов терапии пока нет. Все способы, к которым прибегают врачи, призваны снизить риски осложнений, приблизить момент выздоровления. Как именно помогать пациенту — вопрос дискуссионный.
В основном назначают препараты:
- Иммуноглобулин. В форме растворов для внутривенных инъекций. Резко, в течение 10-12 часов устраняет все симптомы патологического процесса. Если присутствует аутоиммунный компонент, результата нет или он обратный. Потому перед тем, как назначать белки, специалист проверяет, насколько повышена чувствительность организма. Иначе можно навредить. Это первая сложность.
- Не менее трудно разобраться с кортикостероидами. Согласно исследованиям и данным клинической практики, такие средства хорошо снимают воспаление и купируют симптомы. Но возникает другая проблема. Специальные тесты показали, что глюкокортикоиды повышают риски тромбоза коронарных артерий в будущем. В такой ситуации получится, что лечение куда опаснее основного заболевания. Применять или нет препараты подобного рода, решает врач.
- Антиагреганты. На основе ацетилсалициловой кислоты. Их назначают только когда есть реальные риски тромбозов. В остальных ситуациях от столь опасных препаратов воздерживаются.
Антикоагулянты. Еще более мощные средства. Варфарин и прочие. Их вводят, если ребенок страдает аневризмой. В остальных ситуациях смысла нет. К тому же такие лекарства очень опасны.
Из немедикаментозных методов выделяют плазмаферез. Способ очистки жидкой фракции крови. Польза от него тоже спорная.
Однозначно эффективных и универсальных способов лечения не существует. Решать вопрос должен врач, исходя из конкретного клинического случая.
Определение болезни. Причины заболевания
Болезнь или синдром Кавасаки — это острое воспаление сосудов, которое встречается в основном у младенцев и детей в возрасте до пяти лет. Сопровождается лихорадкой, шелушением кожи и симптомами острого воспаления: гиперемией слизистой оболочки глазного яблока, покраснением слизистой оболочки полости рта, сыпью, увеличением шейных лимфатических узлов, покраснением и отёками кистей и стоп.
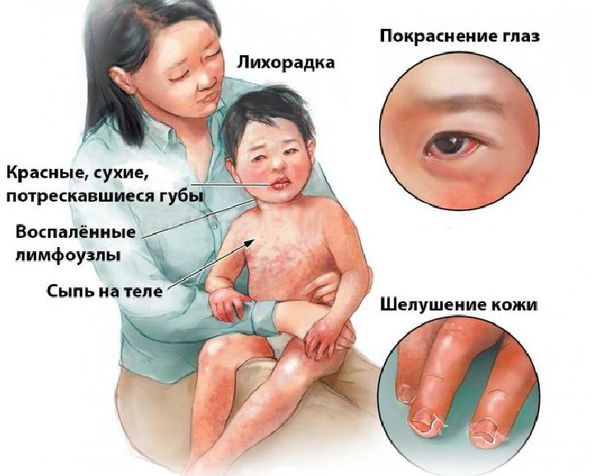
Впервые болезнь описана в Японии в 1967 году доктором Томисаку Кавасаки и впоследствии была признана во всём мире как важнейшее заболевание детского возраста. Синдром Кавасаки является наиболее распространённой причиной болезней сердца у детей в развитых странах.
Причины возникновения болезни Кавасаки до конца не изучены, долгое время к ним относили инфекции. На это указывало увеличение числа заболевших в конце зимы и весны и волнообразное географическое распространение эпидемий. Болезнь Кавасаки редко встречается у детей младше четырёх месяцев. Это позволяет предположить, что материнские антитела могут обеспечивать пассивный иммунитет. Подозреваемыми инфекционными агентами были стафилококки, стрептококки, микоплазмы или хламидии, вирусы, такие как аденовирус, парвовирус или вирус Эпштейна ― Барра. Однако в носоглотке, ротоглотке, на коже или в кале больных возбудители выявлены не были. Также было выдвинуто предположение об аутовоспалительном происхождении болезни Кавасаки.
От болезни Кавасаки страдают все этнические группы, но особенно высок уровень заболеваемости в азиатских странах, среди японцев и корейцев, а также при их миграции в другие страны. Частота встречаемости болезни выше среди братьев, сестёр и близнецов, что предполагает генетический вклад в развитие синдрома. По данным на 2008 год, заболеваемость болезнью Кавасаки в Японии составляет 219 случаев на 100 000 детей, на Тайване — 69, в США — 9–19, в Великобритании — 8. Исследования выявили несколько генов, повышающих восприимчивость к заболеванию и её последствиям в различных этнических популяциях. К ним относятся FCGR2A, CD40, ITPKC, FAM167A-BLK и CASP3, а также гены, влияющие на ответ после введения внутривенного иммуноглобулина и способствующие образованию аневризмы (выпячиванию стенки артерии). На сегодняшний день вопрос генетического вклада в болезнь Кавасаки интенсивно изучается во всём мире.
Профилактика синдрома Кавасаки
Людям, которые перенесли болезнь в детстве, стоит аккуратно относиться к собственному здоровью, а именно:
- избегать вредных привычек (курение и алкоголь);
- соблюдать умеренную физическую активность;
- проходить осмотр в больнице раз в несколько лет;
- избегать жирной, жареной и вредной пищи.
В России невозможно составить точную статистику переболевших этим синдромом. Но, по последним данным, лечение заболевания осуществляется в клиниках очень успешно, так как медицинская сфера накопила достаточно сведений о васкулитах острого некротизирующего характера невыясненной этиологии.
Этиопатогенез
Этиология и патогенез синдрома в настоящее время до конца не изучены. Существует несколько теорий происхождения патологии — наследственная, аутоиммунная, инфекционная.
- В пользу наследственной природы болезни говорит тот факт, что люди, имеющие предков с синдромом Кавасаки, в 10% случаев тоже заболевают им. Доказано, что патология поражает близких родственников.
- Цикличность и сезонность — признаки, подтверждающие инфекционную этиологию недуга. Количество заболевших достигает максимума весной и зимой.
- Аутоиммунная теория: на воздействие токсинов организм реагирует выработкой антител к собственным клеткам эндотелия сосудов.
Современные ревматологи признают гипотезу, согласно которой недуг развивается у лиц, имеющих генетическую предрасположенность, под влиянием экзогенных факторов: бактерий и вирусов. Наиболее опасными в отношении синдрома являются стрептококковая, стафилококковая, риккетсиозная, цитомегаловирусная и герпесвирусная инфекции.
Патогенетические звенья синдрома:
- Воздействие на организм инфекционных биологических агентов,
- Активация Т-лимфоцитов,
- Выработка антител к микробам и эндотелиоцитам,
- Развитие иммунологических реакций против клеток эндотелия,
- Воспаление мышечного слоя артерий,
- Некроз гладкомышечных клеток,
- Разрушение эндотелия,
- Расщепление и расслоение эластических мембран сосудов,
- Патологическое расширение артерий и образование аневризмы,
- Фиброз стенок сосудов,
- Пролиферация и утолщение интимы,
- Появление общих симптомов заболевания,
- Сужение просвета сосуда,
- Тромбоз и окклюзия пораженной артерии.
Возможные осложнения
Главная опасность патологи заключается в том, что в инфекционный процесс вовлечены мелкие и крупные артерии. Это чревато расширением сосудов, приводящим к серьезным сердечным заболеваниям. Синдром способен вызывать следующие осложнения:
- артрит;
- средний отит;
- вальвулит;
- миокардит;
- гемоперикард;
- закупорка желчного протока;
- периферическая гангрена;
- воспаление мягких мозговых тканей.
Иногда болезнь Кавасаки у взрослых дает о себе знать через некоторое время. Так, один человек из пяти сталкивается с трагичными последствиями со стороны сосудистой системы. Стенки артерий становятся менее эластичными, теряют упругость. У человека развивается раннее возникновение кальциноза и атеросклероза. Как следствие, образуются тромбозы, нарушается питание сердечной мышцы.
Осложнения синдрома Кавасаки
За последние пятьдесят лет болезнь Кавасаки стала одним из самых распространённых приобретённых пороков сердца у детей в мире.
Осложнения заболевания:
- устойчивые формы болезни Кавасаки — постоянная или рецидивирующая лихорадка, невосприимчивая к терапии;
- сердечно-сосудистые патологии — расширение коронарных артерий, аневризмы, инфаркт миокарда;
- рецидивирующие формы болезни Кавасаки;
- другие системные осложнения болезни Кавасаки;
В последнее время появление аневризм коронарных артерий при болезни Кавасаки снизилось, благодаря лечению высокими дозами внутривенных иммуноглобулинов. Тем не менее в настоящее время в Японии около 0,2–0,3 % пациентов с болезнью Кавасаки имеют гигантские аневризмы коронарной артерии. У пациентов с аневризмами более 8 мм в диаметре в течение первого года после начала болезни Кавасаки часто развивается острый инфаркт миокарда, что приводит к дисфункции левого желудочка или внезапной смерти.
После болезни Кавасаки из-за длительного стеноза коронарной артерии может развиться ишемическая болезнь сердца. Тяжёлый локализованный стеноз из-за утолщения коронарной стенки после болезни Кавасаки может вызвать ишемию миокарда. Возникновение гигантской аневризмы часто свидетельствует о многососудистом поражении. Инфаркт миокарда у пациентов с гигантскими двусторонними аневризмами сильно влияет на исходы выживания на ранних и поздних стадиях после начала болезни Кавасаки.
К другим системным осложнениям болезни Кавасаки можно отнести анемию, гипоальбуминемию (снижение албуминов в крови), электролитные нарушения (особенно гипонатриемию — снижение натрия в крови), паралитический илеус (кишечную непроходимость), дисфункцию печени, холецистит, судороги, диарею, рвоту, дегидратацию и сердечную недостаточность, а также ятрогению, вызванную введением внутривенных иммуноглобулинов.
Прогноз выздоровления
Заболевание имеет условно благоприятный прогноз. Если начать интенсивное использование препаратов в течение первых нескольких суток, то выздоровление наступит через пару месяцев. Без адекватного лечения велик риск формирования аневризмов коронарных артерий.
Рецидивы практически не выявляются, их вероятность составляет 1–3%. Смерть возможна в результате инфаркта миокарда и случается у 1–2 % больных. Однако от летального исхода ни один больной не застрахован, ведь он может наступить даже через несколько лет после перенесенной патологии.
Даже после выздоровления пациент должен проходить обследование у кардиолога и соблюдать все рекомендации доктора. К сожалению, конкретных мер профилактики не существует
Важно вовремя устранять инфекции вирусного и бактериального происхождения, правильно питаться и употреблять больше витаминов, чтобы поддержать работу иммунной системы
Болезнь Кавасаки представляет серьезную угрозу для детской жизни, поэтому нужно внимательно относиться к здоровью малыша, чтобы предупредить заболевание. Чем раньше выявлен синдром и начато лечение, тем больше вероятность того, что осложнений не будет.
Диагностические критерии Kawasaki Disease
Диагностика синдрома Кавасаки в МЦ «Хадасса» основывается на целенаправленном сборе данных, так как расширенная клиническая симптоматика может «заретушировать» важную составляющую болезни кавасаки. Определяющие диагностические критерии состоят из:
- анамнестической и клинической диагностики.
- ЭКГ и ее суточного мониторинга.
- ЭКГ одно и двухмерной.
- Скоростной и энергетической ЭКГ.
- Цветного картирования потоков.
- Биохимических, серологических и бактериологических исследований.
- Аортографии.
- Кожной и мышечной биопсии.
- Внутрисосудистого ультразвукового исследования.
Проводится дифференциальная диагностика на исключения следующих заболеваний:
- Эндокардита инфекционной природы, методом культурального исследования крови.
- аутоиммунных диффузных заболеваний сосудов и соединительных тканей — методом исследования крови на обнаружение клеток СКВ — LE-клеток.
- Псевдотуберкулеза, сальмонеллеза, тифопаратифозных заболеваний – методом неоднократных серологических исследований.
Недалек тот день, когда исследовательские работы будут завершены, и появиться первый в мире биомаркер Kawasaki Disease, состоящий из набора белков, выделенных в детской урине, что позволит диагностировать болезнь на ранних сроках и исключить развитие патологических процессов в организме ребенка.
Диагностика и лечение вирусной инфекции
Определение Коксаки в организме не всегда может основываться только на основании внешних проявлений, так как они могут быть схожими с другими заболеваниями. Более точно диагностировать вирус Коксаки у заболевшего можно с помощью лабораторных исследований:
- ПЦР-анализ на вирус в смывах из носоглотки и в фекалиях – самый точный метод, который позволяет определить генотип вируса;
- определение количества и активности специфических антител в крови – серологический анализ сыворотки крови на наличие антител к вирусу Коксаки;
- анализ пункции спинномозговой жидкости.
Для успешного лечения заболевания и предотвращения развития осложнений, первое, что следует сделать при появлении любых признаков, указывающих на Коксаки – обратиться за врачебной помощью, даже если человек находится на отдыхе. Специфической терапии против заболевания, вызванного вирусом Коксаки, как и другими энтеровирусами, не существует. Лечение носит симптоматический характер. Если нет серьёзных осложнений, допустимо лечиться дома.Медицинские средства (препараты, лекарства, витамины, медикаменты) упоминаются в ознакомительных целях. Мы не рекомендуем их использовать без назначений врача. Рекомендуем к прочтению: «».
Комплекс лечебных мер в таком случае включает в себя постельный режим, прием иммуномодулирующих, противовоспалительных средств и препаратов с содержанием парацетамола. У маленьких детей и пожилых людей инфицирование вирусом Коксаки может дать осложнение в виде энцефалита, поэтому терапия должна проводиться под контролем педиатра и терапевта.
Лечение болезни у ребёнка включает общетерапевтические меры (постельный режим, отказ от посещения детского сада или школы, сбалансированную диету с достаточным количеством питья и витаминов), а также воздействие симптоматического характера:
- При наличии язвочек и ранок в ротовой полости, а также заболеваний горла, применяются специальные антисептические жидкости для полоскания, таблетки от боли в горле.
- Кожную сыпь необходимо смазывать “зелёнкой”, Каламином или Фукарцином для того, чтобы предупредить дальнейшее распространение инфекции.
- Боли в мышцах, высокую температуру и головную боль поможет снять, например, Ибупрофен или детский Парацетамол.
- В случае обильной рвоты и диареи врачи рекомендуют Энтерофурил, а для восстановления водно-солевого баланса можно использовать специальные растворы (Регидрон).
- При тяжёлом течении инфекции рекомендуется подключать к терапии препараты индукторов интерферонов.
- Если ребёнка мучают признаки интоксикации, нужно дать ему абсорбирующие препараты вроде Энтеросгеля или активированного угля.
- Для купирования сильного зуда у малыша, предлагаются антигистаминные препараты (Зодак, Фенистил, Эриус).
Использование антибиотиков не всегда является целесообразным – их назначают только в случае вторичного развития бактериального инфицирования на фоне энтеровирусного заболевания. Если через 2-3 дня у ребёнка нет улучшения самочувствия, а также появляются признаки менингита, нужно незамедлительно повторно обратиться за врачебной помощью.
Публикация по теме: Лечение Коксаки
Диагностика синдрома Кавасаки
Болезнь Кавасаки определяют на основании диагностических критериев, поскольку однозначных клинических признаков и специфических тестов не существует
При подозрении на болезнь Кавасаки важно рекомендовать госпитализацию, чтобы провести тщательную оценку и подтвердить диагноз.. Типичная первоначальная лабораторная оценка может включать:
Типичная первоначальная лабораторная оценка может включать:
- общий анализ крови (ОАК);
- анализ электролитов;
- тестирование почечной функции;
- анализ ферментов печени, альбумина;
- определение скорости оседания эритроцитов (СОЭ);
- анализ крови на C-реактивный белок (CРБ);
- общий анализ мочи (ОАМ).
При острой стадии заболевания на ОАК часто выявляется анемия лёгкой и средней степени тяжести.
Во время подострой стадии распространён тромбоцитоз — повышение уровня тромбоцитов. Количество тромбоцитов начинает расти на второй неделе от начала заболевания и продолжает увеличиваться на третьей неделе. Повышение уровня маркеров воспаления, таких как СОЭ и СРБ, ― частое явление, но иногда они лишь незначительно возрастают.
Повышенные или умеренно высокие уровни сывороточных трансаминаз или гамма-глутамилтранспептидаз встречаются у 40–60 % пациентов, а лёгкая гипербилирубинемия (увеличение количества билирубина в крови) ― у 10 %. Гипоальбуминемия связана с более тяжёлым и длительным острым заболеванием. Анализ мочи может показывать пиурию (выделение гноя с мочой) у 80 % детей.
Для острой фазы болезни Кавасаки характерно нарушение липидного обмена, которое в конечном итоге приводит к снижению общего холестерина в сыворотке, особенно ЛПВП (липопротеинов высокой плотности), и увеличению триглицеридов.
При подозрении на болезнь Кавасаки выполняют эхокардиографию (ЭхоКГ). В дальнейшем исследование повторяют через 1–2 недели и через 5–6 недель после начала заболевания.
На электрокардиографии (ЭКГ) может определяться тахикардия, удлинённый интервал PR, изменение волны ST-T и снижение напряжения R-волн, указывающие на миокардит. Изменения волн Q или ST-T могут указывать на инфаркт миокарда.
Отдельной группе пациентов может потребоваться катетеризация сердца и ангиография. Ангиография сосудов позволяет детально исследовать артерии, но это может быть связано с большим риском осложнения во время манипуляции, особенно при выполнении в острой фазе заболевания. Коронарная компьютерная томографическая ангиография и магнитно-резонансная ангиография также будут полезны при оценке состояния и наблюдении за коронарными артериями.
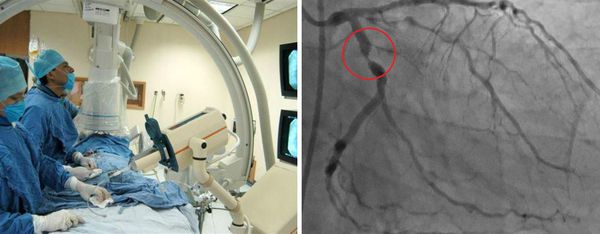
Ультразвуковое исследование показано при дисфункции того или иного органа. Пациентам с клиническими признаками менингита проводят люмбальную пункцию (взятие пробы спинномозговой жидкости).